Симптомы при аппендиците у детей: Признаки аппендицита у детей — как определить?
Признаки аппендицита у детей
Основная причина оперативного лечения у детей — аппендицит. Ребенок в любом возрасте может столкнуться с данной проблемой. Чаще всего встречается у детей старше 7 лет.
Признаки аппендицита у детей в зависимости от возраста.
ДЕТИ СТАРШЕ 3Х ЛЕТ:
- Постоянная боль по всему животу. Спустя пару часов ограничивается правой подвздошной областью и локализуется там.
- Рвота 1 раз в первые часы от начала болей.
- Задержка стула.
- Ребенок лежит на правом боку, поджав к животу согнутые колени.
- Мышцы живота напряжены.
- Температура тела повышена незначительно или в норме.
- Повышается частота сердцебиения.
- Нет аппетита.
У ДЕТЕЙ РАННЕГО ВОЗРАСТА:
- Симптомы возникают на фоне полного здоровья и носят интенсивный характер. ⠀
- Высокая температура тела.

- Жидкий стул.
- Неоднократная рвота.
- Ребенок не кушает, беспокоен.
- Мышцы живота напряжены.
- Симптомы интоксикации могут быть сильнее, чем боли в животе.
При возникновении этих жалоб и признаков необходимо срочно обратиться за медицинской помощью ‼️
Проявления аппендицита могут быть нетипичными.
Это возможно за счет особенностей анатомического расположения червеообразного отростка, или аппендикса, который и воспаляется при этой патологии.
Определить, есть ли в вашем случае аппендицит, сможет только врач:
Лечение в подтвержденном случае только оперативное.
У детей осложнения развиваются быстрее, чем у взрослых. Поэтому чем лучше вы будете знать признаки аппендицита, тем меньше времени потратите на раздумывания.
Медицинский центр «Медаком». Нам доверяют бесценное — детей!
Смотрите такжеСмотрите также
Острый аппендицит
Острый аппендицит — (воспаление червеобразного отростка) – самое частое хирургическое заболевание органов брюшной полости у детей.
Ежегодно в нашу больницу поступает несколько тысяч пациентов с подозрением на острый аппендицит. У большинства детей хирургический диагноз не подтверждается, и они получают лечение по поводу других заболеваний в соматических отделениях.
Ежегодно мы оперируем 200-300 детей по поводу воспаления червеобразного отростка.
Острый аппендицит — серьезное хирургическое заболевание. Смертность от него, по данным различных авторов, колеблется от 0,06 до 7%.
В нашей больнице летальных исходов от острого аппендицита не было.
Мы все являемся учениками и последователями Гирея Алиевича Баирова – выдающегося детского хирурга, который многие годы своей жизни посвятил разработке единых правильных подходов к диагностике, методикам операции и послеоперационному лечению детей с различной хирургической патологией.
Клиническая картина при остром аппендиците очень вариабельна и во многом зависит от возраста ребенка. Данное заболевание встречается даже у детей первого года жизни.
Я оперировал ребенка 4 месяцев по поводу «Флегмонозного аппендицита». Воспалительные изменения в червеобразном отростке были явно выражены и промедление с операцией привело бы к развитию грозных осложнений, угрожающих жизни ребенка.
Классическая триада симптомов острого аппендицита:
- Боли в животе
- Тошнота или рвота
- Повышение температуры
Рассмотрим их по-порядку:
- Боли в животе могут иметь различную локализацию (они зависят от анатомического расположения червеобразного отростка) – в области пупка, в левой половине живота, ниже пупка, справа от пупка, над лоном, под печенью.
 Начало болей внезапное — «среди полного здоровья». Интенсивность болей различная – от «тупой, ноющей» до резкой. Симптом «перемещения боли» в правую подвздошную область (типичное место расположения червеобразного отростка) встречается редко, как правило, у детей старшего возраста. Маленькие дети часто показывают на область пупка, занимают вынужденное положение в кроватке, становятся вялыми, малоподвижными, отказываются от активных игр.
Начало болей внезапное — «среди полного здоровья». Интенсивность болей различная – от «тупой, ноющей» до резкой. Симптом «перемещения боли» в правую подвздошную область (типичное место расположения червеобразного отростка) встречается редко, как правило, у детей старшего возраста. Маленькие дети часто показывают на область пупка, занимают вынужденное положение в кроватке, становятся вялыми, малоподвижными, отказываются от активных игр. - Тошноты и рвоты в первые часы от начала заболевания может и не быть у детей старшего возраста. Эти симптомы на ранних стадиях заболевания характерны для детей младших возрастных групп. У маленьких детей так же может отмечаться «неустойчивый» или «жидкий стул».
- Повышение температуры до 38.0º С и выше характерно для детей младших возрастных групп. У старших детей наблюдается субфебрилитет – 37.2-37.8º С.
Выше перечислены основные симптомы заболевания. Однако острый аппендицит — очень коварное заболевание и может протекать с различной симптоматикой: болями в правом подреберье, учащенным мочеиспусканием, болями в правой поясничной области и т. д.
д.
Дорогие родители запомните чего нельзя делать при возникновении болей в животе у вашего ребенка:
- Лечить при помощи «грелки на живот»!
- Давать анальгетики (болеутоляющие лекарства) и спазмолитики (Баралгин, Но-шпа) до осмотра врача!
- Наблюдать самостоятельно дома за состоянием и развитием болезни у вашего ребенка в течение длительного времени!
Ваши действия – вызов врача неотложной или скорой помощи. Не отказывайтесь от госпитализации вашего ребенка в стационар, где ему будет оказана квалифицированная врачебная помощь, сделаны необходимые анализы, подтверждающие или исключающие хирургическую патологию. Лечение острого аппендицита — только оперативное, а благоприятный прогноз для здоровья и жизни вашего ребенка будет зависеть от ваших оперативных действий. Детей с «острым аппендицитом» необходимо оперировать до развития грозных осложнений, угрожающих жизни вашего ребенка.
Аппендицит — Тбилисская ЦРБ
- Опубликовано: 17.
 08.2017 08:59
08.2017 08:59
Аппендицит — это воспаление червеобразного отростка.
Считают, что аппендицит начинается, когда отверстие между червеобразным отростком и слепой кишкой закупоривается.
Закупорка может происходить из-за наслоений густой слизи внутри аппендикса или из-за каловых масс, которые попадают в червеобразный отросток из слепой кишки. Слизь или каловые массы затвердевают, становятся плотными, как камень, и закупоривают отверстие.
Такие камни называются копролитами (буквально — «камни из кала»). В других случаях лимфоидная ткань в червеобразном отростке может распухнуть и закупорить червеобразный отросток.
Организм реагирует на такое внедрение развитием атаки на бактерии, атака называется воспалением.
Другая теория причин аппендицита — изначальный разрыв червеобразного отростка с последующим распространением бактерий за пределы червеобразного отростка.
Причина такого разрыва неясна, но она может быть связана с изменениями, которые происходят в лимфоидной ткани, выстилающей стенку червеобразного отростка. Если воспаление и инфекция распространяются в толще стенки червеобразного отростка, он может разорваться.
Если воспаление и инфекция распространяются в толще стенки червеобразного отростка, он может разорваться.
После разрыва инфекция может распространиться по брюшной полости; тем не менее, обычно процесс ограничен небольшим пространством, окружающим червеобразный отросток (формируя так называемый «периаппендикулярный абсцесс»). Иногда организм успешно «лечит» аппендицит без хирургического вмешательства, если инфекция и сопровождающее её воспаление не распространяются по брюшной полости. Воспаление, боль и прочие симптомы могут исчезнуть.
Такая ситуация возникает у некоторых пожилых пациентов, а также при лечении антибиотиками. Поэтому пациенты могут обратиться к врачу спустя продолжительный период времени после приступа аппендицита с припухлостью или инфильтратом в правой нижней области живота.
Каковы осложнения аппендицита?
Наиболее частое осложнение аппендицита — прободение. Прободение червеобразного отростка может привести в периаппендикулярному абсцессу (скоплению инфицированного гноя) или разлитому перитониту (инфицирование всей брюшной полости).
Основная причина прободения червеобразного отростка — промедление с постановкой диагноза и лечением. Более редкое осложнение — кишечная непроходимость.
Непроходимость возникает, когда воспаление вокруг червеобразного отростка вызывает прекращение работы мышц кишечника, и это не позволяет пищи проходить по кишечнику.
Если часть кишки над местом, где нарушена проходимость, начинает заполняться жидкостью и газом, живот раздувается и могут возникнуть тошнота и рвота.
Опасное осложнение аппендицита — сепсис (заражение крови), состояние, при котором бактерии попадают в кровь и переносятся к другим частям организма.
Это очень серьёзное, угрожающее жизни осложнение. К счастью, оно развивается не так часто.
Каковы симптомы аппендицита?
Основной симптом аппендицита — боль в животе.
Сперва боль отмечается по всему животу, особенно в его верхней части, пациент не может четко указать пальцем, где у его болит.
На медицинском языке такая боль называется нечетко локализованной, она не сосредоточена в одной точке. (Нечетко локализованная боль — обычное явление всякий раз, когда проблема находится в тонкой или ободочной кишке, в том числе, и в червеобразном отростке.) Указать точное место боли так трудно, что когда пациента просят указать пальцем на место, где болит, большинство людей показывают локализацию боли круговым движением руки вокруг середины живота. Затем, когда воспаление червеобразного отростка нарастает, оно распространяется сквозь стенку червеобразного отростка к его наружной оболочке, а затем по выстилке живота, тонкой плёнке, которая называется брюшиной. Когда воспаляется брюшина, боль меняется и может быть чётко определена на одном небольшом участке. Если червеобразный отросток разрывается, инфекция распространяется по брюшной полости, боль снова становится распространённой, так как внутренняя выстилка живота становится воспалённой. Также при аппендиците могут быть тошнота и рвота, которые могут быть обусловлены непроходимостью кишечника. Кроме это, обычным симптомом аппендицита бывает повышение температуры, как реакция организма в ответ на воспаление. С другой стороны, отсутствие температуры не исключает аппендицита, так как в принципе это заболевание может протекать без температуры.
Кроме это, обычным симптомом аппендицита бывает повышение температуры, как реакция организма в ответ на воспаление. С другой стороны, отсутствие температуры не исключает аппендицита, так как в принципе это заболевание может протекать без температуры.
Как проводят диагностику аппендицита?
Диагностика начинается с тщательного опроса и осмотра.
У пациентов часто высокая температура и обычно бывает болезненность (от терпимой до очень сильной) справа в низу живота, когда врач там надавливает.
Если воспаление дошло до брюшины, нередко есть «рикошетная» болезненность. Это означает, что когда врач надавливает на живот и затем быстро убирает руку, боль становится внезапно, но ненадолго, сильнее.
Подсчёт белых клеток крови При наличии инфекции, количество белых кровяных клеток в анализе крови становится увеличенным.
На ранней стадии аппендицита, до того как инфекция разовьётся, оно может быть нормальным, но чаще наблюдают по крайней мере небольшой подъём количества белых клеток крови достаточно рано.
К сожалению, аппендицит — это не единственное состояние, которое вызывает увеличение количества белых кровяных клеток. Почти любая инфекция или воспаление может приводить к увеличению количества белых клеток крови.
Поэтому только лишь повышение количества белых кровяных клеток не может рассматриваться как прямое доказательство аппендицита. Микроскопия мочи Микроскопия мочи — это исследование мочи под микроскопом, которое позволяет обнаружить красные кровяные клетки, белые кровяные клетки и бактерии в моче.
Анализ мочи обычно изменён, если в почках или мочевом пузыре есть воспаление или камни, которые иногда можно перепутать с аппендицитом. Поэтому изменения в моче указывают на патологический процесс в почках или мочевом пузыре, тогда как нормальные результаты микроскопии мочи более характерны для аппендицита.
Рентгеновское исследование брюшной полости Рентгеновское исследование брюшной полости может выявить копролит (затвердевший и кальцифицированный кусочек фекалий размером с горошину, закупоривающий выход из червеобразного отростка), который может быть причиной аппендицита. Это более характерно для детей.
Это более характерно для детей.
Ультразвуковое исследование Ультразвуковое исследование — безболезненная процедура, при которой используют звуковые волны для того, чтобы увидеть органы внутри тела. Ультразвуковое исследование может выявить увеличенный червеобразный отросток или абсцесс.
Однако при аппендиците червеобразный отросток виден только у 50% пациентов.
Поэтому невозможность увидеть червеобразный отросток при ультразвуковом исследовании не исключает аппендицита. Ультразвук также помогает исключить наличие патологических изменений яичников, фаллопиевых труб и матки, которые могут симулировать аппендицит.
Компьютерная томография У небеременных пациентов компьютерная томография области червеобразного отростка производится с целью диагностики аппендицита или периаппендикулярного абсцесса, а также для исключения других заболеваний внутри брюшной полости и таза, которые по симптомам похожи на аппендицит. Лапароскопия Лапароскопия – хирургическая процедура, при которой тонкая оптико-волоконная трубка с камерой вводится в брюшную полость через маленькое отверстие в стенке живота.
Лапароскопия позволяет увидеть червеобразный отросток и другие органы брюшной полости и таза. Если обнаружен аппендицит, можно сразу удалить червеобразный отросток.
Нет ни одного исследования, за исключением лапароскопии, с помощью которого можно диагностировать аппендицит наверняка. Поэтому при подозрении на аппендицит тактика действий может быть следующей: период наблюдения, исследования (см. выше) или хирургическая операция.
Почему иногда трудно распознать аппендицит?
Иногда трудно диагностировать аппендицит.
Положение червеобразного отростка в брюшной полости может быть разным. Чаще всего червеобразный отросток расположен в правой нижней области живота, но червеобразный отросток, как и другие части кишечника, имеет брыжейку.
Брыжейка — это похожая на лист плёнка, которая прикрепляет червеобразный отросток к другим структурам внутри брюшной полости. Если брыжейка длинная, червеобразный отросток может сдвигаться.
К тому же червеобразный отросток может быть длиннее, чем обычно. Сочетание длинной брыжейки и длинного червеобразного отростка позволяет червеобразному отростку спускаться в полость таза (и располагаться между органами таза у женщин).
Червеобразный отросток может располагаться позади ободочной кишки (позадиободочный червеобразный отросток). В обоих случаях симптомы при воспалении червеобразного отростка могут быть более похожими на те, что возникают при воспалении других органов, например при воспалении тазовых органов у женщин.
Диагностировать аппендицит бывает сложно, если другие воспалительные процессы дают такие же симптомы, как при аппендиците.
Поэтому обычно пациента наблюдают некоторое время, чтобы узнать, разрешится ли состояние самостоятельно или появятся признаки, более характерные для аппендицита или, возможно, для другого заболевания.
Какие заболевания могут давать симптомы, похожие на симптомы при аппендиците?
При лечении пациента с подозрением на аппендицит хирург не должен забывать и о других заболеваниях, которые имеют симптомы, похожие на симптомы при аппендиците.
Среди таких заболеваний: Дивертикулы Меккеля Дивертикул Меккеля — это небольшое выпячивание стенки кишки, которое обычно расположено в правой нижней области живота, рядом с червеобразным отростком.
Дивертикул может воспалиться или даже перфорировать (прорваться). Если дивертикул воспалён или перфорирован, его удаляют хирургическим путём.
Воспалительные заболевания тазовых органов Правая фаллопиевая труба и яичник находятся рядом с червеобразным отростком. Женщины, живущие активной половой жизнью, могут заразиться инфекционными заболеваниями, которые поражают маточные трубы и яичники.
Обычно достаточным оказывается лечение антибиотиками, и нет необходимости в удалении маточной трубы и яичника. Воспалительные заболевания в верхней правой области живота Жидкость из верхней правой области живота могут перетечь в нижнюю часть брюшной полости, где она симулирует воспаление и аппендицит.
Жидкость может вытечь из прободной язвы двенадцатиперстной кишки, мочевого пузыря или абсцесса печени. Правосторонний дивертикулит Хотя большинство дивертикулов расположено в левой части ободочной кишки, иногда они встречаются и справа.
Правосторонний дивертикулит Хотя большинство дивертикулов расположено в левой части ободочной кишки, иногда они встречаются и справа.
Если правосторонний дивертикул разрывается, развивается воспаление, по симптомам похожее на воспаление при аппендиците.
Заболевания почек Правая почка расположена настолько близко к червеобразному отростку, что воспалительный процесс, например абсцесс, может тоже давать симптомы, как при аппендиците.
Как лечат аппендицит?
Если поставлен диагноз «аппендицит», чаще всего проводят удаление червеобразного отростка (аппендэктомию).
Антибиотики начинают давать до хирургического вмешательства, как только поставлен диагноз.
У некоторых пациентов воспаление и развитие инфекции при аппендиците остаются слабыми и не распространяются по брюшной полости. Организм человека способен не только содержать в себе воспаление, но и самостоятельно избавляться от него.
Такие пациенты чувствуют себя относительно хорошо и состояние их улучшается спустя несколько дней наблюдения.
Такой аппендицит можно лечить только антибиотиками. Через некоторое время червеобразный отросток можно удалить (или не удалять).
Трудность состоит в том, чтобы отличить такой аппендицит от склонного к осложнениям. Иногда больной не обращается к врачу столь долго, что к моменту обращения аппендицит с перфорацией червеобразного отростка существует уже много дней или даже недель.
В таком случае обычно есть уже сформировавшийся абсцесс, а перфорация в червеобразном отростке закрыта. Если абсцесс маленький, сначала можно проводить терапию антибиотиками; тем не менее, чаще всего абсцесс требуется дренировать.
Дренаж обычно ставится с помощью ультразвукового исследования или компьютерной томографии, с помощью которых можно точно определить локализацию абсцесса.
Червеобразный отросток удаляют спустя несколько недель или месяцев после того, как устранён абсцесс.
Это называется отсроченной аппендэктомией и производится для предотвращения рецидива приступа аппендицита.
Как проводится удаление червеобразного отростка?
В настоящее время для удаления червеобразного отростка используют две методики: традиционная операция, выполняемая через разрез, и эндоскопическая операция, которая делается через проколы под контролем телевизора.
При аппендэктомии, выполняемой через разрез, через кожу и слои стенки живота над областью расположения червеобразного отростка делают разрез длиной 8-10 см. Хирург осматривает червеобразный отросток, обычно расположенный в правой нижней области живота.
После осмотра области вокруг червеобразного отростка, чтобы убедиться в отсутствии других заболеваний в этой области, червеобразный отросток удаляют. Брыжейку червеобразного отростка и сам отросток перерезают, и таким образом освобождают его от связи с кишкой; отверстие в кишке зашивают.
Если есть абсцесс, он может быть осушен с помощью дренажей (резиновых трубок), которые идут от абсцесса выводятся через разрез наружу.
Затем разрез зашивают.
Новый способ удаления червеобразного отростка включает использование лапароскопа. Лапароскоп — это тоненькая оптическая система, соединённая с видеокамерой, которая позволяет хирургу заглянуть внутрь живота через маленькое отверстие-прокол (вместо большого разреза).
Если обнаруживают аппендицит, червеобразный отросток удаляют с помощью специальных инструментов, которые вводят в брюшную полость, как и лапароскоп, через небольшие отверстия. Преимущества использования лапароскопии: уменьшение послеоперационной боли (так как боль, в основном, возникает из-за разрезов) и более быстрое выздоровление, а также великолепный косметический эффект.
Ещё одно преимущество лапароскопии — она позволяет хирургу заглянуть в брюшную полость и поставить точный диагноз в случаях, когда диагноз «аппендицит» ставится под сомнение. Например, лапароскопию успешно применяют при диагностике и лечении разрыва кисты яичника у женщин (симптомы могут напоминать таковые при аппендиците).
Если червеобразный отросток не был разорван (перфорирован), пациента выписывают из больницы на следующий день.
Пациенты с перфорированным червеобразным отростком чувствуют себя хуже, чем пациенты без разрыва.
Они находятся в больнице дольше (4-7 дней), особенно если развился перитонит.
В больнице проводят внутривенное введение антибиотиков для того, чтобы бороться с инфекцией и помогать устранению абсцессов.
Иногда хирург может увидеть неизменённый червеобразный отросток и не найти причин для жалоб пациента.
В таком случае хирург может удалить червеобразный отросток.
Причина удаления такая: лучше удалить неизменённый червеобразный отросток, чем пропустить и не вылечить возможно начинающийся аппендицит.
Каковы осложнения аппендэктомии?
Самое частое осложнение аппендицита — инфекция операционной раны.
Такие осложнения могут быть как тяжёлыми, так и лёгкими, от красноты и болезненности, которые лечат только антибиотиками, до тяжёлых поражений, которые лечат как антибиотиками, так и хирургически.
Иногда воспаление и инфекция при аппендиците такие сильные, что хирург не зашивает разрез до конца, так как разрез, сделанный хирургом, уже загрязнен. Разрез зашивают лишь через несколько дней после того, как инфекция подавлена антибиотиками и уже нет опасности развития её в разрезе.
Ещё одно осложнение аппендэктомии — абсцесс, скопление гноя в области червеобразного отростка.
Хотя гной удаляется из абсцесса хирургическим путём, есть и другие методы его лечения (см. выше).
Каковы отдалённые последствия удаления червеобразного отростка?
До сих пор не ясно, выполняет ли червеобразный отросток какую-либо важную функцию.
Как правило, после удаления червеобразного отростка никаких проблем со здоровьем не возникает. Наиболее частое последствие операции — возможное развитие спаечного процесса.
К счастью, после лапароскопической операции спаечный процесс развивается гораздо реже.
Острый аппендицит у детей — причины, симптомы, диагностика и лечение аппендицита у ребенка в Москве в детской клинике «СМ-Доктор» — РОСТОВСКИЙ ЦЕНТР ПОМОЩИ ДЕТЯМ № 7
Острый аппендицит у детей — причины, симптомы, диагностика и лечение аппендицита у ребенка в Москве в детской клинике «СМ-Доктор»
Острый аппендицит является заболеванием, которое требует срочной (экстренной) хирургической помощи, т. к. воспалительное поражение отростка слепой кишки может быстро перейти на брюшину, спровоцировать перитонит и другие неблагоприятные пути развития этой клинической ситуации. В детском возрасте заболевание протекает достаточно быстро, поэтому при появлении первых подозрительных симптомов следует незамедлительно обращаться к детскому хирургу.
к. воспалительное поражение отростка слепой кишки может быстро перейти на брюшину, спровоцировать перитонит и другие неблагоприятные пути развития этой клинической ситуации. В детском возрасте заболевание протекает достаточно быстро, поэтому при появлении первых подозрительных симптомов следует незамедлительно обращаться к детскому хирургу.Острый аппендицит – патология, которая не имеет возрастной принадлежности, может встречаться даже у новорожденных. Однако чаще всего заболевание развивается у детей старше 7 лет, достигая пика в возрастной категории 9-12 лет. Острый аппендицит с одинаковой распространенностью регистрируется как среди девочек, так и среди мальчиков.
Осложнения
Острый аппендицит может приводить к разнообразным осложнениям, скорость развития которых зависит от индивидуальных особенностей организма ребенка.- Аппендикулярный инфильтрат – это конгломерат, который состоит из кишечных петель и сальника, которые окутывают воспаленный аппендикс.
- Перфорация аппендикса – гнойное расплавление стенки отростка.

- Диффузный и разлитой перитонит – острое воспалительное поражение брюшины всей брюшной полости, которое угрожает инфекционно-септическим шоком.
- Синдром кишечной недостаточности – на фоне воспаления нарушается перистальтика кишечника.
Диагноз острого аппендицита – это прямое показание для хирургического вмешательства. Консервативное лечение не позволяет купировать воспалительный процесс. Операция заключается в удалении червеобразного отростка и санации брюшной полости.
Хирургическое вмешательство выполняется лапароскопическим доступом. Данный вариант является золотым стандартом хирургического лечения острого аппендицита. Лапароскопическая аппендектомия отличается хорошим эстетическим результатом, быстрым восстановлением и наименьшим травматизмом тканей. Однако для проведения лапароскопической аппендэктомии должны быть необходимые условия, в частности отсутствие тотального перитонита. Поэтому так важно обращаться за медицинской помощью в первые часы с момента развития заболевания.
Длительность операции при отсутствии осложнений составляет от 10 до 50 минут, при их наличии или атипичном анатомическом расположении аппендикса – может увеличиваться до 2 часов.
В первом случае ребенок в стационаре проводит 3-5 дней, а во втором – не менее 10 дней. В некоторых случаях при длительном дооперационном заболевании пациента и наличие осложнённых форм аппендицита требуется пребывание пациента в палате реанимации.
Как обратиться за круглосуточной помощью?
При появлении тревожных симптомов у ребенка и в зависимости от его общего состояния можно выбрать 3 способа получения медицинской помощи: вы можете обратиться непосредственно в клинику, вызвать врача на дом или вызвать «скорую помощь». «СМ-Доктор» располагает возможностями для оказания всех трех видов помощи.Симптомы
Главный симптом начинающегося острого аппендицита у детей – это боль в животе, которая не имеет четкой локализации. Болеть может как в околопупочной области, так и в эпигастрии. Болевой синдром сопровождается тошнотой и отказом от пищи, может встречаться и рвота, которая не приносит облегчения. Через несколько часов боль становится более локализованной и ребенок указывает место, где у него болит – в правой подвздошной области живота. Из-за боли ребенок находится в вынужденном положении – сгибает и подтягивает ноги к животу и лежит на правом боку. По мере прогрессирования патологического процесса ребенок щадит живот, поэтому выключает участие брюшной стенки в акте дыхания.
Болевой синдром сопровождается тошнотой и отказом от пищи, может встречаться и рвота, которая не приносит облегчения. Через несколько часов боль становится более локализованной и ребенок указывает место, где у него болит – в правой подвздошной области живота. Из-за боли ребенок находится в вынужденном положении – сгибает и подтягивает ноги к животу и лежит на правом боку. По мере прогрессирования патологического процесса ребенок щадит живот, поэтому выключает участие брюшной стенки в акте дыхания.В первые часы острого воспаления червеобразного отростка температура тела нормальная или слегка повышенная. Лихорадка более 38°С обычно указывает на развитие гнойных и деструктивных форм аппендицита, требуется незамедлительное обращение к детскому хирургу. Промедление может угрожать развитию инфекционно-токсического шока и угрозе перфорации отростка.
Обычно стул у ребенка с острым аппендицитом отсутствует. Однако если слепозаканчивающийся отросток имеет тазовое расположение, то наблюдается понос (учащенный стул жидкой консистенции с примесью слизи). На фоне острого аппендицита развивается интоксикация организма. Это проявляется учащением сердцебиения и наличие белого налета на языке.
На фоне острого аппендицита развивается интоксикация организма. Это проявляется учащением сердцебиения и наличие белого налета на языке.
Отдельно остановимся на симптоматике острого аппендицита у детей до 3 лет. Несмотря на то, что это редкое заболевание для этого возраста, оно все же встречается, причем отличается особенно бурным и агрессивным течением. Симптомы появляются среди полного благополучия. Малыш становится капризным, отказывается от еды, а температура практически сразу же повышается до 38-39°С. Появляется неоднократная рвота и частый жидкий стул, в котором могут быть прожилки крови и слизи. При наличии таких симптомов важно незамедлительно обратиться в клинику, которая оказывает круглосуточную медицинскую помощь.
Результат лечения
После хирургического вмешательства, проведенного по поводу острого аппендицита, наступает полное выздоровление ребенка – причинный очаг удаляется из организма. Раннее послеоперационное лечение продолжается в течение нескольких дней (после лапароскопии – 2-3 дня). Ребенок через 1-2 недели может вернуться к привычному образу жизни.
Ребенок через 1-2 недели может вернуться к привычному образу жизни.«СМ-Доктор» — это клиника, которая специализируется на оказании срочной помощи детям в режиме 24/7. Наши специалисты помогут разобраться и справиться даже с самой сложной клинической ситуацией.
Записаться на приём или задать вопросы можно круглосуточно по телефону +7 (495) 292-59-86
Аппендицит у ребенка
Аппендицит — это воспаление червеобразного отростка слепой кишки (аппендикса). Наиболее часто аппендицит возникает у людей 10-30 лет.
Причины
Точная причина аппендицита неизвестна. Спровоцировать заболевание могут воспалительные процессы в кишечнике, снижение иммунитета, переедание.
Что происходит?
Существует несколько теорий, объясняющих развитие аппендицита. Согласно самой популярной — механической теории — основной причиной развития острого аппендицита является активация кишечной флоры червеобразного отростка на фоне механической закупорки его просвета. Обтурацию (закупорку) просвета отростка вызывают каловые камни (35 % наблюдений), увеличение лимфоидных фолликулов, реже происходит закупорка инородным телом, опухолью или паразитом. Это ведёт к скоплению слизи в просвете отростка и чрезмерному развитию микроорганизмов, что вызывает воспаление слизистой оболочки и подлежащих слоёв, тромбозу (образованию тромбов и закупорке) сосудов, некрозу (омертвению) стенки червеобразного отростка.
Обтурацию (закупорку) просвета отростка вызывают каловые камни (35 % наблюдений), увеличение лимфоидных фолликулов, реже происходит закупорка инородным телом, опухолью или паразитом. Это ведёт к скоплению слизи в просвете отростка и чрезмерному развитию микроорганизмов, что вызывает воспаление слизистой оболочки и подлежащих слоёв, тромбозу (образованию тромбов и закупорке) сосудов, некрозу (омертвению) стенки червеобразного отростка.
Некоторые инфекционные болезни, такие как брюшной тиф, йерсиниоз, туберкулёз, паразитарные инфекции, амёбиаз самостоятельно вызывают аппендицит.
Как проявляется?
Ребенок жалуется, что болит живот. Если боли не очень сильные, продолжаются несколько дней, родители порой не обращают на них внимания. Ребенок ходит в школу, играет на улице, но потом самочувствие его ухудшается, он становится «кислым», малоподвижным, отказывается от еды, старается больше лежать, что и настораживает родителей.
Бывает и так: утром живот резко заболел, появилась тошнота, повысилась температура, при ходьбе боль отдает в правую ногу и правую часть живота.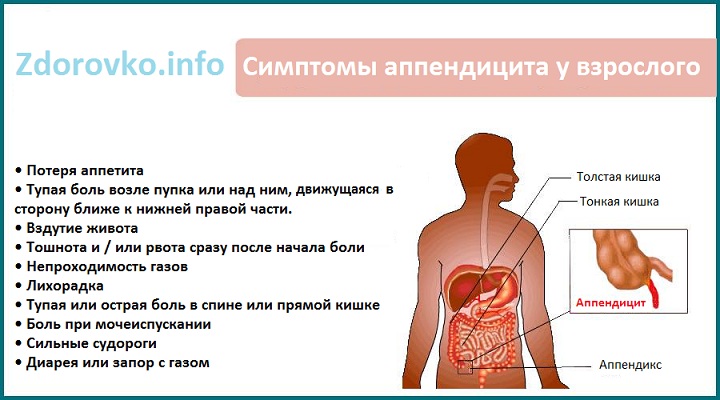 Ребенок не дает прикоснуться рукой к животу, при резком нажатии на него вскрикивает от боли. Есть все основания заподозрить острый аппендицит — воспаление червеобразного отростка слепой кишки (аппендикса). Но окончательный диагноз может поставить только врач, используя данные анализа крови.
Ребенок не дает прикоснуться рукой к животу, при резком нажатии на него вскрикивает от боли. Есть все основания заподозрить острый аппендицит — воспаление червеобразного отростка слепой кишки (аппендикса). Но окончательный диагноз может поставить только врач, используя данные анализа крови.
Аппендицит — довольно хитрое и коварное заболевание. Он может маскироваться под многие другие недуги, что часто затрудняет его диагностику. Это связано с тем, что аппендикс нередко располагается не классически — в правом нижнем углу живота, а в других местах, то есть атипично. Да и болезнь может протекать по-разному. У детей лишь 30 процентов случаев аппендицита протекают типично, остальные 70 процентов — совсем нетипичные.
При атипичном расположении червеобразного отростка аппендицит может проявляться болями в спине, в прямой кишке. При тазовом расположении аппендикса может быть учащение мочеиспускания, которое сопровождается усилением болей в животе. При подпеченочном расположении отростка боль может появиться в области желудка, затем «спуститься» в правую часть живота.
У детей до трехлетнего возраста боль, как правило, не сосредоточена в каком-то одном месте. О болезни можно судить лишь по изменению поведения ребенка — он становится плаксивым, отказывается от пищи, может появиться рвота, понос, быстро повышается температура до 39-39,5 градусов. Состояние ребенка ухудшается, он не дает прикоснуться к животу, отбрасывает руку. Слизистые оболочки рта и языка сухие, быстро наступает обезвоживание организма.
У детей в возрасте с трех до семи лет картина иная: они жалуются на боль в области пупка, которая затем перемещается в правую подвздошную область. Она постоянна, несильная, ребенка может один раз вырвать. Температура если и повышается, то не выше 37,5 градусов, может быть и нормальной.
При развитии гнойных процессов в аппендиксе состояние ребенка может резко ухудшиться: появляется жажда, кожа сереет, сохнут губы и слизистая оболочка рта. В сочетании с такими заболеваниями, как корь, вирусный гепатит, дизентерия, сальмонелез, аппендицит может вызвать подъем температуры до 38-39 градусов, тошноту, рвоту, жидкий стул.
Лечение
Если ребенок стал жаловаться на живот, отказываться от еды или его состояние резко ухудшилось, не занимайтесь самолечением. Не давайте ребенку никакой но-шпы, анальгина, а сразу обращайтесь к хирургу в поликлинику. Ни в коем случае нельзя класть на живот ребенку грелку. Этим можно спровоцировать разрыв аппендикса и возникновение перитонита.
Зачастую мамы, узнав, что у их ребенка подозрение на аппендицит, впадают в панику: спрашивают, нельзя ли обойтись без операции. В случае, если хирурги подтверждают диагноз «аппендицит», операция — аппендэктомия (удаление аппендицита) — нужна обязательно, и провести ее следует как можно быстрее.
После операции
При благоприятном исходе ребенка выписывают на седьмые-десятые сутки. После выписки его необходимо наблюдать у хирурга в поликлинике, хотя бы в течение недели. В это время лучше оставаться дома. Иногда визиты к участковому хирургу затягиваются — если рана плохо заживает или возникают какие-либо осложнения.
После выписки из больницы ребенка освобождают от физкультуры. Ему нельзя поднимать тяжести, кататься на велосипеде, санках, прыгать с высоты в течение месяца. Но это не значит, что дома он не должен поднимать ничего «тяжелее столовой ложки». Лучшая профилактика спаек и спаечной болезни кишечника — переход к активной жизни. Так что дома ребенок может выполнять посильную работу.
Что касается питания, то здесь каких-либо ограничений вводить не следует. Целесообразно давать ребенку овощные супы для нормализации перистальтики кишечника и регуляции стула.
К сожалению, аппендицит не всегда проходит без осложнений. После гнойных процессов в брюшной полости зачастую остаются спайки и может развиться спаечная болезнь. Такие дети находятся на диспансерном учете до выздоровления.
Источники
- Gilligan LA., Trout AT., Davenport MS., Zhang B., O’Hara SM., Dillman JR. Variation in imaging outcomes associated with individual sonographers and radiologists in pediatric acute appendicitis: a retrospective cohort of 9271 examinations. // Eur Radiol — 2021 — Vol — NNULL — p.; PMID:33880622
- Reimer RP., Heneweer C., Juchems M., Persigehl TT. [Imaging in the acute abdomen — part 1 : Case examples of frequent organ-specific causes: liver, gallbladder, pancreas, spleen and vessels]. // Radiologe — 2021 — Vol61 — N5 — p.497-510; PMID:33860818
- Raoudha K., Amel T., Nesrine J., Najla S., Samia B., Sana M., Jihene B., Abdellatif N., Samia T., Lamia B. Bilateral pheochromocytoma revealed by acute abdominal pain in a child. A case report. // Pediatr Endocrinol Diabetes Metab — 2021 — Vol — NNULL — p.; PMID:33853288
- Valitutti F., Verde A., Pepe A., Sorrentino E., Veneruso D., Ranucci G., Orlando F., Mastrominico A., Grella MG., Mandato C. Multisystem inflammatory syndrome in children. An emerging clinical challenge for pediatric surgeons in the COVID 19 era. // J Pediatr Surg Case Rep — 2021 — Vol69 — NNULL — p.101838; PMID:33846690
- Belgacem A., Miane H., Fillali W., Hangard P., Ponthier L., Ballouhey Q. Hemolytic uremic syndrome following complicated appendicitis in a child: what is the missing link? // J Int Med Res — 2021 — Vol49 — N4 — p.3000605211006952; PMID:33840247
- Choi SY. Comparison of Clinical Characteristics According to the Existence of Secondary Appendicitis in Pediatric Acute Enterocolitis: A Single Center Study. // Pediatr Gastroenterol Hepatol Nutr — 2021 — Vol24 — N2 — p.127-134; PMID:33833968
- Fadgyas B., Garai GI., Ringwald Z. How COVID-19 pandemic influences paediatric acute appendicitis cases? // Orv Hetil — 2021 — Vol162 — N16 — p.608-610; PMID:33830938
- Sharma K., Tomar S., Sharma S., Bajpai M. Floating appendix: post-traumatic amputation of the appendix as sequela or complication?: a case report. // J Med Case Rep — 2021 — Vol15 — N1 — p.192; PMID:33827681
- Moratilla Lapeña L., Delgado-Miguel C., Sarmiento Caldas MC., Estefanía K., Velayos M., Muñoz-Serrano A., De Ceano-Vivas M., López-Santamaría M., Martínez L. Impact of SARS-CoV-2 pandemic on emergency department activity at the pediatric surgery unit of a third-level hospital. // Cir Pediatr — 2021 — Vol34 — N2 — p.85-89; PMID:33826261
- Vaziri M., Nafissi N., Jahangiri F., Nasiri M. Comparison of the appendicitis inflammatory response and Alvarado scoring systems in the diagnosis of acute appendicitis in children. // J Med Life — 2021 — Vol14 — N1 — p.75-80; PMID:33767789
Пять советов, как вовремя распознать аппендицит — Российская газета
Подсчитано, что в нашей стране острый аппендицит настигает ежегодно около миллиона человек.
Смертность из-за него вроде бы невысока: всего 0,2-0,3%, но за столь незначительными цифрами кроется около 3000 человеческих жизней, которые врачам не удается спасти. И в летний период, когда многие люди находятся на дачах и далеко от врачей, особенно важно уметь отличать аппендицит от обычных болей в животе, чтобы вовремя обратиться к врачу.
Слепой, но опасный
Аппендикс — короткий и тонкий слепой червеобразный отросток длиной 7-10 см, расположенный на конце слепой кишки (начальный отдел толстой кишки). Как и любой отдел кишечника, аппендикс вырабатывает кишечный сок, но так мало, что особой роли в пищеварении он не играет. Поэтому его долгое время считали «ошибкой природы» и удаляли больным при первой возможности. Но недавно ученые обнаружили в слепом отростке лимфоидные клетки, такие же, как в миндалинах человека. А поскольку эти клетки обладают свойствами защищать организм от инфекций, то родилось предположение, что аппендикс — часть иммунной системы.
Однако количество защитных клеток в нем, как оказалось, весьма незначительно и сильного влияния на иммунитет оказать не может. Так что большинство специалистов по-прежнему уверены, что пользы от червеобразного отростка нет, а вот вред в случае его воспаления может быть существенный: вовремя не диагностированный острый аппендицит может стоить не только здоровья, но и жизни.
Виноваты зубы?
Специалисты не сходятся во мнении о точных причинах развития аппендицита. Однако группы риска определены.
Например, люди, страдающие такими болезнями, как хроническая ангина, воспаление легких, затяжные простуды, заболевания желудочно-кишечного тракта, кариес. В результате этих заболеваний инфекции по кровеносному руслу проникают в аппендикс и провоцируют там воспалительный процесс. Так что здоровые зубы — залог здоровья для аппендикса.
Существует также стрессовая теория. Она основана на том, что в результате волнения у человека происходит резкое сужение кровеносных сосудов и это приводит к внезапному обескровлению червеобразного отростка и развитию его воспаления.
Но чаще всего возникновение аппендицита объясняют засорением соединения толстой кишки и червеобразного отростка, что часто случается при запорах и хронических колитах.
Как его опознать?
У большинства людей аппендикс находится примерно на середине расстояния между пупком и правой подвздошной костью. В этом месте при аппендиците и ощущается максимальная боль. Но если червеобразный отросток приподнят к правому подреберью, ближе к печени, боль будет проявляться в этой области. А если аппендикс опущен в нижнюю часть таза, то у женщин аппендицит легко спутать с воспалением придатков, у мужчин — мочевого пузыря.
При расположении отростка за слепой кишкой, когда он завернут к почке и мочеточнику, возникает боль в пояснице, отдает в пах, в ногу, в область таза. Если же отросток направлен внутрь живота, тогда появляются боли ближе к пупку, в среднем отделе живота и даже под ложечкой.
Боли возникают внезапно, без всякой явной причины. Поначалу они не слишком сильные — их можно еще терпеть. А иногда уже с первых минут приступа острого аппендицита они становятся невыносимыми и протекают по типу колики.
Боль будет мучить человека до тех пор, пока живы нервные окончания отростка. Когда же произойдет его омертвение, нервные клетки погибнут и боли ослабнут. Но это не повод для успокоения. Аппендицит не «рассосется». Наоборот, отступление боли — повод для немедленной госпитализации. Острый аппендицит сопровождается и другими симптомами. В начале заболевания появляется общее недомогание, слабость, ухудшается аппетит. Вскоре может возникнуть тошнота, иногда и рвота, но однократная. Характерна температура в пределах 37,2-37,7 градуса, иногда сопровождаемая ознобом. На языке появляется белый или желтоватый налет.
Распознать аппендицит помогут простые приемы. Но, учтите, проводить самодиагностику надо очень осторожно.
1. Легко постучите подушечкой согнутого указательного пальца в области правой подвздошной кости — при аппендиците там всегда бывает больно.2. Для сравнения также постучите по левой подвздошной области, что в случае воспаления аппендикса не вызовет болезненных ощущений. Внимание: самим проводить пальпацию (ощупывание живота руками) нельзя, есть опасность разорвать аппендикс, что обычно приводит к перитониту.3. Попробуйте громко кашлянуть: усиление боли в правой подвздошной области подскажет, что у вас начинается аппендицит.4. Слегка надавите ладонью в том месте живота, где больше всего болит. Подержите здесь руку 5-10 секунд. Боль при этом немного ослабнет. А теперь уберите руку. Если в этот момент появится боль, это признак острого аппендицита.5. Примите позу эмбриона, то есть лягте на правый бок и подтяните ноги к туловищу. При аппендиците боль в животе ослабнет. Если же вы повернетесь на левый бок и выпрямите ноги, она усилится. Это тоже признак острого аппендицита.Но этим самодиагностика должна ограничиваться. Не медлите с обращением к врачу, поскольку и сам аппендицит, и все заболевания, под которые он может маскироваться (почечная колика, обострение панкреатита или холецистита, язвенные болезни желудка и 12-перстной кишки, острые воспаления мочевого пузыря, почек, женских органов), требуют госпитализации!
Как лечить
Если поставлен диагноз «острый аппендицит», первоочередное лечение одно — экстренная операция. В настоящее время существует щадящий лапароскопический метод, при котором червеобразный отросток можно удалить без большого разреза. К сожалению, в нашей стране такой вид операций из-за плохой технической оснащенности больниц пока недостаточно распространен.
Главная задача послеоперационного периода — избежать осложнений, например, нагноений послеоперационной раны. В их возникновении чаще всего нет никакой вины хирурга. А быть этому осложнению или не быть, зависит от состояния червеобразного отростка в момент операции — чем больше степень воспаления, тем выше опасность нагноения.
Если операция прошла удачно, молодым пациентам уже на 6-7-е сутки снимают швы и выписывают из больницы. А вот людям пожилого возраста, а также с хроническими заболеваниями (сахарным диабетом, гипертонией, ишемией сердца и др.) швы снимают на 2-3 дня позже. После этого рану желательно скреплять лейкопластырем.
Около месяца не принимайте ванну и не ходите в баню: водные и температурные нагрузки на неокрепшую рубцовую ткань делают шов более грубым, широким и некрасивым. Не меньше трех месяцев, а пожилым полгода нельзя поднимать тяжести. Избегайте спортивных занятий, вызывающих напряжение мышц живота. Старайтесь не простужаться: вам опасно кашлять.
Тяжелый случай
Если пытаться «перетерпеть» аппендицит, может возникнуть перитонит — воспаление брюшной полости. Его симптомы:
нарастающая боль по всему животу, тошнота, рвота, в тяжелых случаях — сонливость, заторможенность, синюшный оттенок лица;
пульс до 120-140 ударов в минуту, температура до 39-40 С;
язык обложен белым налетом, потом становится сухим, как корка, губы высыхают и трескаются;
живот вздувается, болит во всех своих областях, но особенно справа.
Лечится перитонит только оперативным путем. Причем операция весьма сложная и длительная. К сожалению, спасти пациента удается не всегда. Вот почему при появлении любых болей в животе ни в коем случае нельзя затягивать с визитом к врачу. Как говорится, мы никого не хотим пугать, но помнить о том, как опасен аппендицит, следует каждому.
Аппендицит — болезнь «хамелеон» | Морозовская ДГКБ ДЗМ
Острый аппендицит — одно из наиболее распространенных заболеваний брюшной полости, требующих хирургического лечения. В Морозовской детской больнице ежегодно выполняется порядка 600 аппендэктомий — операций по удалению червеобразного отростка слепой кишки. Почти в 10% случаев заболевание имеет осложненную форму (перитонит, периаппендикулярные инфильтрат и абсцесс).
Как правило, осложнения возникают из-за несвоевременного обращения за специализированной медицинской помощью, ведь симптомы аппендицита могут маскироваться под ряд других болезней. Как вовремя распознать заболевание, какие методики лечения наиболее эффективны рассказал заведующий хирургическим отделением Морозовской детской больницы, врач-колопроктолог, врач-детский хирург высшей категории, кандидат медицинских наук, обладатель статуса «Московский врач» Михаил Козлов.
Как часто детям ставят диагноз «острый аппендицит»?
Острый аппендицит — острое воспаление червеобразного отростка слепой кишки. Общая заболеваемость составляет от 3 до 6 на 1 000 детей. Девочки и мальчики болеют одинаково часто. Может возникнуть в любом возрасте, в том числе у новорожденных. До 3 лет частота возникновения не превышает 8%. Пик заболеваемости приходится на детей в возрасте 9 — 12 лет. Причем, у детей аппендицит развивается быстрее, а деструктивные изменения в отростке, приводящие к аппендикулярному перитониту, возникают значительно чаще, чем у взрослых.
Почему возникает заболевание?
Острый аппендицит является энтерогенной аутоинфекцией. Болезнь вызывает собственная условно-патогенная микробная флора — группа микроорганизмов, которые постоянно присутствуют на слизистых оболочках и в кишечнике человека, мирно сосуществуя с организмом. При неблагоприятных условиях, например, при ослаблении иммунитета или вирусной инфекции, количество условно патогенных микробов достигает концентрации, вызывающей развитие заболевания. В червеобразном отростке возникает воспаление. Просвет отростка отекает и секрет слизистой, не имея выхода из отростка, накапливается и инфицируется.
Как проявляется заболевание у детей? На что родителям обратить внимание?
Основные симптомы заболевания — боль в области живота, повышение температуры. Но клиническая картина аппендицита может быть разнообразной. В зависимости от расположения червеобразного отростка, степень выраженности и характер боли могут значительно отличаться. Если аппендикс имеет особую локализацию, что бывает примерно в половине случаев, клинические проявления болезни нетипичные. Например, если аппендикс находится глубоко в малом тазу, то при пальпации живота боли может не быть. При этом необходимо обращать внимание на характер стула, позывы к дефекации, частоту мочеиспускания. Такое расположение аппендикса у девочек пубертатного периода может имитировать воспаление придатков.
Если отросток располагается вверху под печенью, то при пальпации живота через верхнюю брюшную стенку болевой синдром также будет не выражен. Если аппендицит имитирует почечную колику — пациент будет жаловаться на боль в пояснице. В том случае, когда аппендикс расположен медиально в центре живота, ребенок будет чувствовать выраженную боль в пупке. При расположении отростка на прямой кишке, пациент может жаловаться на учащенный стул.
Сложности при диагностике заболевания на раннем этапе связаны еще и с тем, что симптомы, характерные острому аппендициту, могут наблюдаться при многих других заболеваниях. К примеру, ОРВИ часто протекает с абдоминальным синдромом. Достоверно определить заболевание может только врач-хирург с учетом осмотра пациента и исследований. В некоторых случаях рекомендовано динамическое наблюдение.
Какие виды диагностики наиболее информативны?
Чаще всего для подтверждения диагноза достаточно осмотра врача-хирурга и выполнения общего анализа крови. При неясной клинической картине рекомендовано УЗИ органов брюшной полости. Аппараты УЗИ экспертного класса, которыми оснащена Морозовская больница, позволяют точно визуализировать ткани и провести дифференцировку червеобразного отростка. Также вспомогательные виды диагностики имеют огромное значение при установке диагноза новорожденным и детям до года. В год мы оперируем 10 — 15 малышей с острым аппендицитом.
Как лечат аппендицит?
Лечение аппендицита подразумевает удаление червеобразного отростка слепой кишки. В последние несколько лет выполняются, как правило, только лапароскопические операции. У нас накоплен огромный опыт проведения малоинвазивного вмешательства при данной патологии — еще в Измайловской больнице мы одними из первых начали проводить малотравматичные аппендэктомии. При такой операции доступ осуществляется через небольшие проколы передней брюшной полости. При типично расположенном не осложненном аппендиците операция длится около 15-20 минут. Ребенок быстро восстанавливается и уже на 2-3 сутки выписывается из стационара.
Чем опасно несвоевременное обращение за медицинской помощью?
Через сутки-двое с начала заболевания воспаление с червеобразного отростка слепой кишки начинает распространяться на окружающие ткани: мочеточник, придатки, мочевой пузырь, прямую кишку. Аппендицит осложняется перитонитом. Если ребенок поступает через 10 дней с момента заболевания или более — аппендикс фрагментируется и мы фиксируем разлитой каловый перитонит. Это очень тяжелое состояние, при котором, в крайне редком случае, ребенку может потребоваться выполнение полостной операции, с установлением на некоторое время стомы. Повторная санация проводится только после полного очищения и устранения воспалительного процесса.
Можно ли удалять аппендикс с профилактической целью?
Хирургическое вмешательство в брюшную полость без медицинских показаний недопустимо.
Что делать, если у ребенка болит живот
Многие мамы будут читать эту статью уже после того, как их малыш будет жаловаться на боли в животике. Для них скажу сразу – срочно к врачу! А всем остальным расскажу о возможных и очень опасных причинах болей в животе у деток и о том, что необходимо незамедлительно предпринимать.
Так случилось, что я за все три года в роли мамы ни разу не сталкивалась с ситуацией, когда малыш хватается за животик кричит «Больно!». Жила себе спокойно, лечила ОРВИ и даже не думала, что мне придется пережить то, что, к счастью, уже закончилось.
Одним сентябрьским днем после прогулки мой сын согнулся и, держась за живот, прохрипел «Мама, больно!». Я положила его в кроватку и попыталась убаюкать. Боль все усиливалась, и когда сын уже перестал плакать и сжался в комочек, вызвала такси и помчалась к своему частному педиатру. Та осмотрела сынулю и отправила к детскому хирургу, а мне сказала, что ситуация очень похожа на острый аппендицит. Хирург был другого мнения и направил нас в стационар с диагнозом «колит». Два дня мой малыш провел в реанимации и едва не умер от болевого шока. Затем неделю нас лечили от острой кишечной инфекции, а потом выписали домой. Спустя месяц ситуация повторилась с шокирующей точностью. Теперь я, не медля, везла сына к хирургу, а тот ухмыльнулся и упрекнул меня в том, что я опять «чем-то накормила» ребенка. Опять реанимация, из которой нас на скорой отвезли в областную детскую хирургию. А дальше срочная операция и 3 недели кошмара в отделении. Сыну вырезали аппендикс. А месяц назад его (аппендикс) просто «закололи» антибиотиками. Месяц ребенок ходил по лезвию ножа, и после операции хирург сказал, что если бы мы приехали днем позже, он бы уже ничего не сделал.
Эту историю я рассказала не для того чтобы напугать вас, дорогие мамы. Просто моя ситуация – не единичный случай. Это сплошь и рядом! И такие «профессиональные» врачи тоже! Но, пройдя через весь этот ад, я поняла, что детский животик – это не то, что лечится дома или советами из интернета. Обо всем я хочу поведать вам.
ОКИ (острая кишечная инфекция)
Это самая распространенная причина болей в животе. От различных кишечных инфекций страдают чаще всего детки в возрасте младше 6 лет. Почему? Иммунитет ребенка несовершенен, а кишечник далеко не всегда может самостоятельно справиться с инфекцией. Микробы живут повсюду – на кухонном столе, дверных ручках, игрушках, телевизионном пульте и т.д. Любое инфицирование вызывает рвоту, понос, боли в животе, слабость, повышение температуры, а у маленьких деток мгновенно обезвоживается организм. И если взрослому при отравлении достаточно выпить активированного угля и пить много жидкости, то восстановить серьезные потери детского организма можно лишь в стационаре (антибиотики, капельницы).
Что делать маме? Если вы подозреваете отравление, постарайтесь обеспечить ребенку обильное дробное (чайная ложка каждые 5 минут) щелочное питье (боржоми без газа, Хумана-электролит). Наравне с этим исключить молочные продукты, сырые овощи и фрукты. Давать обеззараживающее средство в таких случаях категорически противопоказано!
Внимательно следите за состоянием ребенка. Как только заметите, что малыш лежит без сил, или не прекращается рвота/понос – собирайтесь и езжайте в детское инфекционное отделение. И не бойтесь, это только звучит так страшно. Ребенка прокапают, а через день-другой отпустят домой.
Чтобы не допустить инфицирования, рекомендую тщательно следить за питанием малыша. Яйца, мясо, рыба, молоко требуют тщательной и длительной термообработки. Все кухонные поверхности, игрушки, пол нужно мыть раз в неделю с хозяйственным мылом. Не давайте малышу продукты с сомнительным сроком годности (часто детки травятся «Растишкой», «Машенькой», мороженым, цитрусовыми). С малых лет учите деток мыть ручки, не брать ничего с пола, не гладить кошек-собак.
Мезаденит
Это страшное слово обозначает воспаление лимфоузлов брюшины. Причиной мезаденита может стать обычное ОРВИ (чаще всего так и бывает) или кишечная инфекция. Лимфогенное распространение инфекции – от одного узла к другому – дает подобное осложнение. При этом воспалиться могут лимфоузлы и на шее, и за ушком, и около суставов, но только воспаление лимфатической ткани в кишечнике вызывает такую острую боль.
Что делать маме?Самое нехорошее в этой болезни – диагностика только на УЗИ. То есть в домашних условиях вы не различите мезаденит (симптомы: острая боль, тошнота, диарея).
Еще один неприятный момент – запущенный мезаденит может вызвать нагноение лимфоузлов, а это, как легко понять, очень страшно и лечится только хирургическим путем.
Так что единственное, что может сделать мама – обеспечить скорейшую госпитализацию в хирургическое отделение. Вовремя распознанный мезаденит лечится антибиотиками, правда, длительно.
Чтобы не допустить. Как ни банально это звучит, но профилактика мезаденита – отсутствие инфекций, как вирусных, так и бактериальных. Так что, дорогие мамы, повышайте иммунитет вашего ребенка всеми возможными способами!
Острый аппендицит
Каждый из нас живет с аппендиксом. И все об этом знают. Но не многие из нас знают о симптомах воспаления аппендицита. Повышение температуры (и возникающая на ее фоне рвота), диарея и острая боль в правой подвздошной области (и даже отдающая в пах и промежность) – далеко не полный их перечень. Малыш жалуется на животик, сворачивается калачиком, может лежать только на боку? Есть все поводы для беспокойства родителей. Причем у каждого ребенка симптомы индивидуальны, для всех характерна только острая боль. Самая острая боль возникает, когда отпускаешь руку от места нажатия в болезненной области – это первый признак, что вести нужно к хирургам.
У деток аппендицит протекает особенно бурно, осложняется очень быстро. Четких причин воспаления слепой кишки никто не знает. Не слушайте бабушек, причиной острого аппендицита не является поедание семечек с шелухой. Как ответил мне хирург, чаще всего – это индивидуальная особенность организма. Хотя и погрешности питания играют немалую роль.
Что делать маме? Многие считают, что аппендикс воспаляется у деток в возрасте 6-10 лет. Такой вот критический период. Но у нас в хирургии операцию делали семидневному ребенку. Поэтому не читаем в интернете глупости о возрастных особенностях, а сразу едем в хирургию. Лучше, как говорится, перестраховаться.
Даже если ребенок не может терпеть боль, ни в коем случае не давать ему обезболивающее до постановки диагноза – результатом станет смазанная клиника и неправильный диагноз. Не вздумайте колоть но-шпу – она сильно понижает давление, а это чревато!
Не бойтесь везти ребенка в больницу, наобум его «резать» никто не будет. Диагноз подтвердится (или не подтвердится) на УЗИ, а уж потом будет принято решение об операции.
Чтобы не допустить.Правильное питание значительно сократит вероятность воспаления аппендицита. Люди, которые употребляют много растительной пищи – практически вне группы риска. И еще следует постоянно контролировать стул ребенка, ведь запоры могут привести к различным воспалениям кишечника.
В дополнение хочу сказать, что у некоторых людей (2-4%) встречается не один аппендикс.
Инвагинация и кишечная непроходимость
Моя бабушка в детстве всегда запрещала нам с сестрой бегать и прыгать после еды. Говорила, что будет заворот кишки. «Страхи какие-то», – думали мы, и не собирались ее слушать. А ведь она была права. За три недели в хирургическом отделении я это поняла. Вы бы видели, сколько деток поступает с подозрениями на инвагинации. Доступным языком – это перекручивание кишки или ситуация, когда одна кишка как бы «вставляется» в другую… Симптомы инвагинации: запор, острая схваткообразная боль в животе, рвота, слабость. К симптомам непроходимости добавляется отсутствие газоотведения, резкое стихание перистальтики (не слышно урчания в животе).
Что делать маме? И снова только УЗИ установит правильный диагноз. Чтобы облегчить боль, вы можете дать ребенку спазмолитик, и в ЭКСТРЕННОМ порядке показать его врачу. Дело в том, что в первые несколько часов подобная ситуация обратима – малышу сделают клизму, продуют кишечник воздухом или ведут специальное вещество, повторят УЗИ. Если инвагинации исчезла – малыш выпьет взвесь бария, который выйдет с первым стулом (свидетельство проходимости кишечника), и вас отпустят домой. Если же ситуацию запустить – без операции не обойтись!
Чтобы не допустить. Чаще всего инвагинации встречаются у деток до пяти лет, преимущественно у мальчиков. Если ваш ребенок в группе риска, старайтесь следить за его питанием, не допускайте подвижных игр после еды.
Хочу добавить, что животик ребенка – самое труднодоступное место для диагностики. Если симптомы ангины или аллергию вы можете заметить и сами, то поставить диагноз перечисленных болезней – дело для опытного хирурга! А вы, как любящий родитель, должны именно такому, опытному хирургу ребенка и показать – это ваша главная задача!!!
Острый аппендицит у детей — клиника «Добробут»
Клиническое течение острого аппендицита у детей более тяжелое, чем у взрослых. Острый аппендицит сложно диагностировать, после него быстрее развиваются осложнения. Поэтому при первых болях в животе необходимо обращаться к врачу. Об особенностях возникновения острого аппендицита у детей, симптомах и лечении заболевания в статье врача детского хирурга высшей категории МС «Добробут» Высоцкого Игоря Анатольевича.
Что родителям важно знать об остром аппендиците у детей?
Острый аппендицит – это воспаление червеобразного отростка слепой кишки (аппендикса). Это самое распространенное заболевание у детей, требующее неотложной хирургической помощи. Острым аппендицитом могут страдать дети всех возрастов. Довольно редко заболевание встречается у малышей до года благодаря анатомо-физиологическим особенностям строения аппендикса и характеру питания (жидкая пища). Чаще всего заболевание диагностируется в возрасте 8-12 лет.
Клиническая картина острого аппендицита у детей зависит от индивидуальной реакции организма, анатомических особенностей расположения аппендикса и возраста ребенка. Диагностировать аппендицит у малышей достаточно сложно, особенно в раннем возрасте. Это объясняется тем, что детки еще не могут четко сформулировать свои жалобы, понятно выразить свою реакцию при осмотре и манипуляциях врача. Поэтому важно, чтобы врач-хирург досконально владел методикой обследования, имел достаточный опыт диагностики и лечения заболевания, а также мог наладить доверительный контакт с ребенком.
Основные признаки острого аппендицита: на что обратить внимание?
- Вас должно насторожить изменение общего состояния ребенка. Он может стать вялым, у него может наблюдаться сонливость и снижение аппетита. Ребенок, особенно в раннем возрасте, напротив, может быть беспокойным.
- Основным признаком острого аппендицита являются боли в животе. Они могут возникать как в проекции аппендикса, так и в околопупочной области (у младшей возрастной группы). Ребенок также может жаловаться на боль в подреберной области справа, поясничной, проекции мочевого пузыря и других, в зависимости от расположения отростка и развития осложнений.
- Повышается температура тела от 37С до 38-40С (у детей раннего возраста и при развитии осложнений).
- Рвота (как однократная, так и многократная у детей младшего возраста) также может служить признаком острого аппендицита.
- Обратите внимание на задержку стула либо его разжижение. Заболевание может проявиться таким симптомом при тазовом расположении аппендикса.
- При перечисленных выше симптомах у ребенка напряжены мышцы живота.
7. Острый аппендицит проявляет себя увеличением количества лейкоцитов в крови.
Лечение острого аппендицита
Острый аппендицит у детей лечится только оперативно. Решение об операции принимается после дополнительного обследования ребенка, а самой операции предшествует предоперационная подготовка.
Известны открытые (классические) и лапароскопические (малоинвазивные) методики выполнения операций. Золотым стандартом при лечении острого аппендицита и его осложнений во всем мире на сегодняшний день являются лапароскопические операции. Малоинвазивные операции позволяют значительно сократить сроки лечения, являются наименее травматичным методом, заметно снижают риск развития спаечной болезни, обладают и другими преимуществами.
Как проходит восстановление после операции?
Период восстановления длится 1-2 месяца и зависит от выбранного метода хирургического лечения, формы острого аппендицита и выраженности осложнений. В послеоперационный период возможно применение антибактериальной, дезинтоксикационной, обезболивающей физиотерапии. Для предотвращения осложнений в период реабилитации рекомендуется ограничивать физическую нагрузку, соблюдать диету с постепенным ее расширением. После антибактериальной терапии назначается прием пробиотиков, а при деструктивных формах заболеваниях проводится профилактика спайкообразования.
Важно знать!
Не давайте ребенку обезболивающие препараты при любых болях в животе. Возможно применение спазмолитика (но-шпа, риабал и т.д.). Если же спазмолитик не принес облегчения состояния, и боли в животе не проходят в течение часа, необходимо тут же показать ребенка специалисту – педиатру либо детскому хирургу.
Чтобы записаться на прием к врачу, свяжитесь с контакт-центром МС «Добробут»: 044 495 2 888 или 097 495 2 888.
Статью подготовил детский врач-хирург высшей категории Высоцкий Игорь Анатольевич.
Вопрос врачу: как не пропустить приступ аппендицита
Казалось бы, про аппендицит все знают всё (или, во всяком случае, уверены, что знают). Однако это хорошо изученное заболевание может быть коварным с точки зрения диагностики, а многие пациенты не представляют, «как именно болит при аппендиците». Как понять, что к врачу нужно обращаться срочно? Как не пропустить приступ?
Об этом — заведующий отделением абдоминальной хирургии НМИЦ хирургии им. А.В. Вишневского, д.м.н., профессор Андрей Германович Кригер.
Что повышает риск развития аппендицита?
Никто не знает. Медицина — наука неточная.
Образ жизни, нагрузки, питание?..
Не влияют — ни физические нагрузки, ни психологические неурядицы, ни диетические предпочтения человека. У мужчин и женщин частота встречаемости заболевания практически одинаковая (другое дело, что у женщин чаще подозревают аппендицит, но потом обнаруживают гинекологические проблемы).
То есть заболевание давно описано и давно понятно, что с ним делать, но факторы риска до сих пор неизвестны?
Неизвестны.
Есть ли смысл удалять червеобразный отросток профилактически?
Ни в коем случае. Любое хирургическое вмешательство несет в себе опасность осложнений, и аппендэктомия — удаление червеобразного отростка — далеко не безразличная операция. И не такая простая, как может показаться. После нее всегда, закономерно, неизбежно возникают спаечные сращения, которые могут привести к кишечной непроходимости, возникновению спаек.
В Америке в 50-60-е годы была волна, когда новорожденным детям профилактически проводили аппендэктомию. Отказались, к счастью. Практика себя не оправдала.
Червеобразный отросток ведь исполняет и определенные иммунологические функции?
Да, и его еще называют кишечной миндалиной, потому что здесь находится лимфоидная ткань, которая имеет определенное значение в общем иммунологическом статусе человека.
Какие симптомы характерны для острого аппендицита?
Боли в правой подвздошной области (справа внизу живота) — не интенсивные, постоянные, ноющие, тупые, никуда не отдающие. Заболело и — ноет, ноет, ноет… И усиливается при движении.
А многие считают, что аппендицит — это когда «так и колет в боку, так и колет»…
Вот когда колет — это не аппендицит. Если человек чувствует нестерпимую боль в животе, это чаще всего колика (почечная, желчная) или перфорация полого органа (перфоративная язва). Тогда и возникают так называемые кинжальные боли.
Получается, распространенное мнение о том, что аппендицит — это острая боль, которую человек не может терпеть, неверное?
Абсолютно неверное. Эту боль можно терпеть, поэтому довольно часто люди не обращаются к врачу своевременно.
Что значит постоянные боли? День, два, три, неделю?
Час, два, три.
А может боль при аппендиците вести себя так: час-два поболело и прошло, на следующий день опять — час-два поболело и прошло?
Нет, не может. Если началось, то ноет, ноет и усиливается при движении.
То есть вызывать скорую помощь?
Конечно.
Но далеко не каждый вызовет скорую помощь, если он пару часов испытывает боль, которую можно терпеть.
В этом и проблема. Я уже сказал — довольно часто люди не делают этого вовремя. Но надо понимать, что острый аппендицит — это риск перитонита, — состояния, угрожающего жизни.
Как все начинается при аппендиците?
Боль возникает в эпигастрии (вверху живота) или по всему животу. Потом появляется тошнота (рвоты может и не быть или она одно-двукратная). Спустя 3-5 часов боль перемещается в правую подвздошную область (внизу живота справа). И вот если все развивается таким образом, можно говорить о воспалении червеобразного отростка (в медицине это называется патогномоничность — симптом, характерный для конкретного заболевания). Обычный рассказ пациента звучит примерно так: «ныло, крутило что-то в животе, не мог понять, в чем дело 2-3 часа назад, а сейчас встал, пошел и почувствовал, что теперь болит справа внизу живота». О, милый мой, это аппендицит!
Характерные симптомы облегчают постановку диагноза?
В подавляющем большинстве случаев — да, диагноз острого аппендицита ставится достаточно просто и уверенно: боли в эпигастрии через 2 часа сместились в правую подвздошную область, лейкоциты повышены, температура 37,2 (так называемое кохеровское начало, симптом Кохера).
А почему в таком случае допускаются диагностические ошибки?
Во-первых, клиническая картина может быть одинаковой у целого ряда заболеваний. Во-вторых, мы говорили о классической симптоматике, которая, к счастью, бывает у большинства людей, когда червеобразный отросток располагается именно там, где он чаще всего и располагается. Но ведь могут быть анатомические варианты.
Какие, например?
Например, у женщины слепая кишка удлинена и смещена в малый таз: лежит маточная труба, а рядом, прямо на ней, — червеобразный отросток. И он воспалился. Вот и попробуй, проведи дифференциальную диагностику между сальпингитом (воспалением маточной трубы) и аппендицитом, когда стоит воспалиться одному органу, тотчас же контактное воспаление переходит на другой.
Почему женщинам раньше, когда не было лапароскопии, часто делались напрасные аппендэктомии? Боль справа внизу живота. Болит? Болит. Берут на стол. Входят в живот, аппендицита нет, а есть, допустим, внематочная беременность. Но отросток в любом случае удаляли.
Зачем, если аппендицита не находили?
Когда не было лапароскопии, операционный доступ при подозрении на аппендицит производился справа внизу живота. Для любого хирурга такой характерный рубец был свидетельством того, что аппендэктомия пациенту уже проведена. И, если человек в следующий раз поступал в стационар с жалобами на боли в животе, аппендицит сразу исключали и искали в другом месте. В противном случае (рубец есть, а червеобразный отросток не удален) могла возникнуть путаница с серьезными последствиями.
Но ведь человек помнит, что ему «удаляли аппендицит»?
Не всегда.
При всей изученности заболевания диагностика не такая уж и простая…
Конечно, непростая. Еще вариант: если червеобразный отросток находится высоко, рядом с желчным пузырем, тогда будет клиника, как при остром холецистите. Только острый холецистит не надо экстренно оперировать, потому что желчный пузырь не перфорирует через сутки от начала заболевания, а острый аппендицит — надо. Но, к сожалению, бывают ситуации, когда ставят диагноз острого холецистита, проводят динамическое наблюдение, а оказывается гнойный аппендицит, в итоге — перфорация, перитонит…
Часто так бывает?
Бывает. Не случайно же летальность при аппендиците не снижается. Она небольшая (0,03 процента), но не снижается.
Это при том, что инструментальные методы исследования сегодня не те, что 20-30 лет назад?
Да, и основная причина — поздняя диагностика. А поздняя диагностика — это либо человек вовремя не обратился к врачу, либо была допущена диагностическая ошибка.
Изменилась ли сама операция?
Технически операция по удалению червеобразного отростка не претерпела никаких изменений — это классический пример так называемой ампутационной хирургии. Только сейчас она проводится более щадящим способом — лапароскопически.
Аппендицит у детей: симптомы, лечение и выздоровление
Обзор
Что такое аппендицит?
Аппендицит — это инфекция или воспаление аппендикса. Аппендикс — это небольшой трубчатый орган, прикрепленный к толстой кишке. Он расположен в нижней правой части живота. Если аппендикс вашего ребенка инфицирован, ему нужно немедленно лечить.
Что произойдет, если не лечить аппендицит?
Аппендицит — очень серьезное заболевание.Если аппендицит не лечить, аппендикс вашего ребенка может разорваться. Разрыв аппендикса может распространить бактерии по всему животу вашего ребенка. Эти бактерии могут вызвать серьезную инфекцию, называемую перитонитом. Разрыв аппендикса также может позволить бактериям заразить кровоток — опасное для жизни состояние, называемое сепсисом.
Насколько распространен аппендицит у детей?
Аппендицит ежегодно поражает 70 000 детей в Соединенных Штатах. Чаще всего встречается у детей в возрасте от 10 до 19 лет.Аппендицит — самая частая причина экстренной абдоминальной хирургии в детстве.
Симптомы и причины
Что вызывает аппендицит у детей?
Причина аппендицита у детей не всегда известна. Чаще всего это вызвано закупоркой (закупоркой) аппендикса вашего ребенка. Также это может быть вызвано:
Каковы симптомы аппендицита у детей?
Боль в правом нижнем углу живота вашего ребенка является ключевым признаком аппендицита.Боль часто начинается в районе пупка вашего ребенка, а позже переходит в правую нижнюю часть. Другие симптомы могут включать:
Диагностика и тесты
Как диагностируют аппендицит у детей?
Лечащий врач вашего ребенка проведет медицинский осмотр. Они спросят вас о симптомах и истории болезни вашего ребенка. Лечащий врач вашего ребенка может назначить анализы крови и мочи для проверки на наличие инфекции. Кроме того, вашему ребенку могут быть сделаны снимки живота.
Какие типы изображений будет использовать поставщик медицинских услуг моего ребенка?
Визуализационные тесты для диагностики аппендицита у детей могут включать:
- Рентген брюшной полости.
- УЗИ брюшной полости использует высокочастотные звуковые волны, чтобы показать изображения органов вашего ребенка.
- Компьютерная томография (КТ) показывает поперечные сечения тела вашего ребенка. Он использует комбинацию рентгеновских лучей и компьютерных технологий.
Ведение и лечение
Как лечится аппендицит у детей?
Иногда аппендицит у детей можно лечить только антибиотиками.Но чаще всего аппендицит лечат путем удаления аппендикса ребенку. Операция по удалению аппендикса называется аппендэктомией. Аппендэктомию можно выполнять одним из двух способов:
- Лапароскопический : Хирург делает несколько небольших разрезов (разрезов) в нижней правой части живота вашего ребенка. Затем ваш хирург вставит видеокамеру через один из разрезов. Затем они будут использовать небольшие инструменты, чтобы удалить аппендикс вашего ребенка через разрезы. Этот тип аппендэктомии имеет более короткое время восстановления и более низкий уровень инфицирования.
- Лапаротомия (открытая): Хирург делает один больший разрез в нижней правой части живота вашего ребенка. Этот вид аппендэктомии часто применяется в более сложных случаях аппендицита. У него более длительное время восстановления.
Перед операцией ваш ребенок получит антибиотики. Врач, специализирующийся на обезболивании и седативных средствах у детей (детский анестезиолог), сделает вашему ребенку анестезию. Анестезия вызывает сонливость. Операция займет около часа .
Что происходит после операции?
Продолжительность пребывания вашего ребенка в больнице в основном зависит от степени тяжести аппендицита. В случае раннего случая аппендицита (острого аппендицита) большинство пациентов остаются на ночь и уходят домой на следующий день после операции. Некоторые могут вернуться домой в тот же день.
В запущенном случае аппендицита (перфорированный аппендицит), когда аппендикс разорвался или разорвался, пациенту необходимо будет находиться в больнице около пяти дней, чтобы получить больше внутривенных (IV) антибиотиков.Это поможет вылечить более серьезную инфекцию и предотвратит ее повторное появление.
Ваш ребенок будет получать внутривенные (в вену) обезболивающие и антибиотики во время пребывания в больнице.
Ваш ребенок может выписаться из больницы, если он может придерживаться обычной диеты, если у него нет температуры или дренажа из разреза и у него нормальная функция кишечника.
Какие осложнения могут возникнуть после операции по поводу аппендицита?
Осложнения иногда возникают после аппендэктомии.Эти осложнения чаще встречаются при более запущенных случаях разрыва аппендицита и могут включать:
- Инфекции: Инфекции можно лечить антибиотиками. Иногда может потребоваться вскрытие раны, чтобы избавиться от инфекции.
- Абсцессы (карманы гноя): Абсцессы иногда можно лечить антибиотиками. Возможно, потребуется дренировать более крупные абсцессы.
- Непроходимость тонкой кишки : Возможна частичная или полная закупорка тонкой кишки.Может потребоваться операция.
Перспективы / Прогноз
Как скоро после лечения моему ребенку станет лучше?
Большинство детей быстро восстанавливаются после операции. Никаких изменений в диете или образе жизни не требуется. Детям, перенесшим лапароскопическую операцию, следует ограничить физическую активность в течение первых трех-пяти дней восстановления. Дети, перенесшие открытую операцию (лапаротомию), должны отдыхать от 10 до 14 дней, прежде чем приступить к физической активности.
Жить с
Когда мне следует отвести ребенка к его или ее лечащему врачу?
Последующий амбулаторный визит будет назначен через 2–4 недели после операции вашего ребенка.Лечащий врач вашего ребенка осмотрит рану и оценит его или ее выздоровление.
В то же время небольшая припухлость вокруг места разреза у ребенка — это нормально. Тем не менее, позвоните лечащему врачу вашего ребенка, если у него появятся следующие симптомы:
- Лихорадка.
- Усиливающаяся боль.
- Рвота.
- Чрезмерный отек, покраснение или выделения из разреза.
Какие вопросы я должен задать врачу моего ребенка?
Если у вашего ребенка аппендицит, вы можете спросить его лечащего врача:
- Какая операция по аппендэктомии нужна моему ребенку?
- Когда мой ребенок сможет вернуться в школу?
- Как отличить аппендицит от других проблем с желудком?
Записка из клиники Кливленда
Аппендицит — очень серьезное заболевание.Если вы подозреваете, что у вашего ребенка аппендицит, немедленно обратитесь к его или ее лечащему врачу. Может быть, сложно объяснить ребенку аппендицит, но, честно говоря, это важно. Скажите ребенку, что у него есть проблема, которую необходимо решить в больнице. Объясните, что операция может решить проблему, и они не будут чувствовать боли, потому что будут спать. Врач разбудит их, когда операция закончится. Напомните ребенку, что вы будете ждать его там, и ему скоро станет лучше.
Аппендицит (для родителей) — Nemours Kidshealth
Что такое аппендицит?
Аппендикс — это небольшой орган, прикрепленный к толстой кишке в нижней правой части живота. Когда он заражается, это называется аппендицитом.
Аппендицит — неотложная помощь. Важно знать, на что обращать внимание, и сразу же получить медицинскую помощь.
Каковы признаки и симптомы аппендицита?
Первыми признаками аппендицита часто являются умеренная температура и боль в области пупка.Это может показаться просто болью в животе. Но при аппендиците боль обычно усиливается и перемещается в нижнюю правую часть живота.
Если у вашего ребенка боли в животе, обратите внимание на следующие признаки аппендицита:
- сильная боль, в основном вокруг пупка или в правой нижней части живота (сначала боль может приходить и уходить, а затем становиться устойчивой и интенсивной)
- субфебрильная температура
- потеря аппетита
- тошнота (тошнота) и рвота (рвота)
- понос (особенно в небольших количествах, со слизью)
- Вздутие живота
Если боль распространяется по животу, это может означать, что аппендикс лопнул.Врачи называют это разорванным аппендицитом , и это серьезно. Высокая температура, достигающая 104 ° F (40 ° C), является еще одним признаком лопнувшего аппендикса.
Немедленно позвоните своему врачу, если вы считаете, что у вашего ребенка аппендицит. Чем раньше он пойман, тем легче будет вылечить.
Какие проблемы могут возникнуть?
Если инфицированный аппендикс не удалить, он может лопнуть через 48–72 часа после появления первых симптомов. Это может распространиться на
бактерии внутри тела.Инфекция может образовывать большое скопление гноя (абсцесс) или распространяться по всему животу.Кто болеет аппендицитом?
Аппендицит чаще всего поражает детей и подростков в возрасте от 5 до 20 лет. У младенцев встречается редко.
Что вызывает аппендицит?
Когда аппендикс блокируется, может расти слишком много бактерий и вызывать инфекцию. Некоторые вещи, которые могут заблокировать приложение:
- табурет твердый рок (какашки)
- Увеличение лимфатических узлов в кишечнике
- паразиты и другие инфекции
Аппендицит не заразен.Дети не могут заразиться от того, у кого это есть.
Как диагностируется аппендицит?
Симптомы аппендицита могут быть похожи на симптомы других заболеваний (например, камни в почках, пневмония или инфекция мочевыводящих путей). Поэтому для врачей может быть непросто поставить диагноз.
Чтобы узнать, есть ли у ребенка аппендицит, врач осмотрит живот на предмет боли и болезненности. Врач назначит анализы крови и мочи. Некоторым детям также делают рентген брюшной полости и грудной клетки, УЗИ или компьютерную томографию.
Медицинская бригада может посоветовать вам не давать ребенку еды или питья. Это на случай, если вашему ребенку понадобится операция.
Как лечат аппендицит?
Хирург будет удалять инфицированный аппендикс. Это называется аппендэктомией. Чаще всего хирурги используют небольшое устройство под названием
. лапароскопия, чтобы удалить аппендикс через небольшой разрез на животе. Дети, перенесшие эту операцию, обычно остаются в больнице в течение дня.Бригада по уходу может дать вашему ребенку внутривенные (IV) жидкости и антибиотики до и после операции.Это помогает предотвратить такие проблемы, как инфекция. Дети получают обезболивающее, если они им нужны.
Ребенку с разрывом аппендикса может потребоваться более длительное пребывание в больнице после аппендэктомии. Это дает антибиотикам время убить любые бактерии, которые распространяются в организме.
Можно ли предотвратить аппендицит?
Нет способа предотвратить аппендицит. Но когда дети быстро получают нужную медицинскую помощь, врачи обычно находят и лечат ее без проблем.
Инфекции мочевыводящих путей (ИМП) (для родителей)
Инфекции мочевыводящих путей (ИМП) часто встречаются у детей.Они случаются, когда бактерии (микробы) попадают в мочевой пузырь или почки.
У ребенка с ИМП может быть высокая температура, рвота или беспокойство. У детей старшего возраста может быть жар, боль при мочеиспускании, необходимость много писать или боли внизу живота.
Детям с ИМП необходимо обратиться к врачу. Эти инфекции не исчезнут сами по себе. ИМП легко поддаются лечению и обычно проходят через неделю или около того.
Прием антибиотиков убивает микробы и помогает детям выздороветь. Чтобы антибиотики подействовали, вы должны давать все предписанные дозы — даже когда ваш ребенок начинает чувствовать себя лучше.
Каковы признаки ИМП?
Большинство ИМП случаются в нижних отделах мочевыводящих путей — уретре и мочевом пузыре. Этот тип ИМП называется циститом . У ребенка с циститом может быть:
- боль, жжение или покалывание при мочеиспускании
- повышенное желание или более частая потребность в мочеиспускании (хотя может быть отдано лишь очень небольшое количество мочи)
- лихорадка
- просыпаться ночью много, чтобы пойти в ванную
- Проблемы с мочеиспусканием, даже если ребенка приучили к горшку
- Боль в животе в области мочевого пузыря (обычно ниже пупка)
- моча с неприятным запахом, которая может выглядеть мутной или содержать кровь
Инфекция, которая распространяется по мочеточникам в почки, называется пиелонефритом и обычно является более серьезной.Это вызывает многие из этих же симптомов, но ребенок часто выглядит хуже и, скорее всего, у него будет жар (иногда с дрожащим ознобом), боль в боку или спине, сильная усталость или рвота.
Кто болеет ИМП?
ИМП гораздо чаще встречаются у девочек, потому что уретра у девочек короче и ближе к анальному отверстию. Необрезанные мальчики младше 1 года также имеют несколько более высокий риск ИМП.
Другие факторы риска ИМП включают:
- Проблема в мочевыводящих путях (например, деформированная почка или закупорка где-то на пути нормального оттока мочи)
- ненормальный обратный поток (рефлюкс) мочи из мочевого пузыря вверх по мочеточникам к почкам.Это называется пузырно-мочеточниковым рефлюксом (ПМР), и обнаруживается, что он есть у многих детей с ИМП.
- плохие туалетные и гигиенические привычки
- Семейный анамнез ИМП
ИМП легко поддаются лечению, но важно выявлять их как можно раньше. Невыявленные или нелеченные ИМП могут привести к повреждению почек.
с.
Как диагностируют ИМП?
Чтобы диагностировать ИМП, поставщики медицинских услуг задают вопросы о том, что происходит, проводят физический осмотр и берут образец мочи для анализа.
Порядок взятия пробы зависит от возраста ребенка. Детям постарше может просто понадобиться пописать в стерильную чашку. Для детей младшего возраста в подгузниках обычно предпочтительнее катетер. Это когда тонкая трубка вводится в уретру до мочевого пузыря, чтобы получить «чистый» образец мочи.
Образец можно использовать для анализа мочи (тест, который под микроскопом проверяет мочу на наличие микробов или гноя) или посева мочи (который пытается вырастить и идентифицировать бактерии в лаборатории). Знание того, какие бактерии вызывают инфекцию, может помочь вашему врачу выбрать лучшее лечение.
Как лечат ИМП?
ИМП лечат антибиотиками. После нескольких дней приема антибиотиков ваш врач может повторить анализ мочи, чтобы подтвердить, что инфекция исчезла. В этом важно убедиться, поскольку не полностью вылеченная ИМП может вернуться или распространиться.
Если у ребенка сильная боль при мочеиспускании, врач может также прописать лекарство, обезболивающее слизистую оболочку мочевыводящих путей. (Это лекарство временно заставляет мочу становиться оранжевой.)
Давайте назначенные антибиотики по графику на столько дней, сколько назначит врач.Следите за тем, как ребенок ходил в туалет, и спрашивайте ребенка о таких симптомах, как боль или жжение во время мочеиспускания. Эти симптомы должны улучшиться в течение 2–3 дней после начала приема антибиотиков.
Поощряйте ребенка пить много жидкости, но избегайте напитков, содержащих кофеин, таких как газированные напитки и чай со льдом.
Лечение более тяжелых ИМП
Детям с более тяжелой инфекцией может потребоваться лечение в больнице, чтобы они могли получать антибиотики в виде инъекций или внутривенно (доставляемых через вену прямо в кровоток).
Это может произойти, если:
- У ребенка высокая температура, или он выглядит очень больным, или вероятна инфекция почек
- ребенок младше 6 месяцев
- бактерии из инфицированных мочевыводящих путей могли попасть в кровь
- Ребенок обезвожен (у него низкий уровень жидкости в организме) или у него рвота, и он не может принимать жидкости или лекарства через рот
Дети с ПМР будут находиться под пристальным наблюдением врача. VUR можно лечить с помощью лекарств или, что реже, хирургического вмешательства.Большинство детей перерастают легкие формы ПМР, но у некоторых может развиться повреждение почек или почечная недостаточность в более позднем возрасте.
с.
Можно ли предотвратить ИМП?
У младенцев и малышей частая смена подгузников может помочь предотвратить распространение бактерий, вызывающих ИМП. Когда детей приучают к горшку, важно научить их правилам гигиены. Девочки должны знать, что нужно протирать спереди назад, а не сзади вперед, чтобы предотвратить распространение микробов из прямой кишки в уретру.
Девочки школьного возраста должны избегать ванн с пеной и сильного мыла, которое может вызвать раздражение, и им следует носить нижнее белье из хлопка вместо нейлона, так как оно с меньшей вероятностью будет способствовать росту бактерий.
Всех детей следует учить не «сдерживать это», когда им нужно уйти, потому что моча, которая остается в мочевом пузыре, дает бактериям хорошее место для роста. Дети должны пить много жидкости и избегать кофеина, который может раздражать мочевой пузырь.
Большинство ИМП излечиваются с помощью лечения в течение недели.
Когда звонить врачу
Немедленно позвоните своему врачу, если у вашего ребенка поднялась необъяснимая температура с дрожащим ознобом, особенно если есть также боли в спине или другие боли при мочеиспускании.
Также звоните, если у вашего ребенка есть что-либо из следующего:
- моча с неприятным запахом, кровью или обесцвечиванием
- Боль в пояснице или животе (особенно ниже пупка)
- лихорадка выше 101 ° F (38,3 ° C) у детей или 100,4 ° F (38 ° C) ректально у младенцев
Обратитесь к врачу, если у вашего ребенка высокая температура, он плохо ест, его постоянно рвет или он кажется необычно раздражительным.
боли в животе (для детей) — Nemours Kidshealth
Что такое боль в животе?
Вы просыпаетесь посреди ночи со спазмами в животе, сжимаете подушку и сжимаетесь вокруг нее.Это немного помогает, и вы снова засыпаете. Но утром боль все еще не исчезла. «Ой, у меня болит живот!» ты расскажешь маме или папе.
Почему возникает боль в животе?
Боль — это способ тела сказать нам, что что-то происходит. Боль в животе предупреждает нас о том, что происходит внутри нас, о чем иначе мы могли бы не знать.
Некоторые причины боли в животе легко определить, например, когда кто-то получает удар в кишечник или ест испорченный салат из макарон.В других случаях это может быть трудно понять.
Когда вы чувствуете боль в животе, это может быть реальная проблема прямо в желудке, но не обязательно. Ваш живот больше вашего живота. Это больше, чем просто кишечник. Это вся область между грудью и тазовыми (тазовыми) костями. При таком большом количестве органов в брюшной полости разные проблемы могут иметь похожие симптомы.
Типы болезней животика
Вот некоторые из причин, вызывающих проблемы с животом:
- Запор — главная причина боли в животе у детей.Если у вас не было дефекации какое-то время, или если вам было больно ходить в туалет, или если у вас затруднен стул, у вас, вероятно, запор.
- Диарея часто вызывается инфекцией, которую некоторые называют «желудочным гриппом». При диарее — жидком, водянистом испражнении — вы также можете почувствовать тошноту. Боль — это один из способов, которым ваше тело говорит вам оставаться рядом с ванной!
- Другие проблемы с животом. Боль в животе также может возникнуть при инфекции мочевыводящих путей или закупорке кишечника.Инфекция бактериями или паразитами, изжога, раздраженное заболевание кишечника или воспалительное заболевание кишечника также могут быть его причиной.
- Что-нибудь, что вы едите. У некоторых детей появляется боль в животе, потому что они съели слишком много чего-то, слишком острую или жирную пищу или пищу, которая слишком долго лежала в холодильнике и испортилась.
- Пищевая непереносимость или пищевая аллергия. У некоторых людей есть продукты, которые трудно переваривать. Это называется пищевой непереносимостью .Например, людям с непереносимостью лактозы сложно переваривать лактозу — тип сахара, который содержится в молоке и других молочных продуктах. Пищевая аллергия отличается, и некоторые из них могут быть очень серьезными. Пищевая аллергия может вызвать реакции иммунной системы, которые могут нанести вред организму. Люди, страдающие пищевой аллергией, всегда должны избегать этой пищи.
- Аппендицит. Если боль начинается в пупке, а затем переходит в нижнюю правую часть живота, это может быть аппендицит.Лихорадка или рвота, а также усиливающаяся боль и потеря аппетита также могут быть признаками аппендицита.
- Инфекция где-то еще в вашем теле также может вызвать боль в животе. Боль в горле, пневмония, ушная инфекция или кашель могут иногда вызывать проблемы с животом.
- Напряжение . Многие, многие дети (и взрослые тоже) страдают «нервным желудком», когда они беспокоятся или испытывают стресс.
Как врачи находят причину боли в животе?
Ваш врач сначала задаст вам несколько вопросов, осмотрит вас и, возможно, сделает несколько анализов.Ваш врач может посоветовать вам принять лекарство или дать вам специальные инструкции по приему пищи, чтобы помочь вашему телу излечить боль в животе.
Если окажется, что у вас аппендицит, вам понадобится операция, называемая аппендэктомией (скажем: app-en-DEK-tuh-mee).
Если причиной проблем с желудком является стресс, врач может порекомендовать специалиста, например психолога. Эти эксперты могут помочь детям выяснить источник стресса и придумать некоторые идеи, как решить проблемы или лучше справиться с ними.
Как предотвратить боль в животе?
Если вы хотите предотвратить боли в животе, вот несколько полезных советов:
- Не переедайте.
- Ешьте продукты, богатые клетчаткой, например фрукты и овощи, чтобы опорожнение кишечника было регулярным.
- Пейте много жидкости, особенно воды.
- Вымойте руки перед едой.
- Не ешьте перед сном.
- Высыпайтесь, чтобы ваше тело не истощилось.
Если у вас заболел живот, обязательно сообщите о происходящем взрослому!
У этого ребенка аппендицит? Остерегайтесь ключевых знаков
У 5-летнего ребенка с болью в животе, тошнотой и лихорадкой может быть аппендицит или любое другое заболевание.Но как врач ребенка решает, назначить ли экстренную аппендэктомию для хирургического удаления предположительно воспаленного аппендикса — процедура, которая сопряжена с собственными рисками, как и любая операция, — или подождать и наблюдать, что может быть бомбой замедленного действия, которая может разорваться и убить пациента в считанные часы? Это классическая дилемма врача, но новое исследование, проведенное Детским центром Джонса Хопкинса, может облегчить педиатру решение проблем и облегчить беспокойство родителей.
Сообщая о своем обзоре частоты наиболее распространенных симптомов настоящего аппендицита у детей, исследователи пришли к выводу, что помимо лихорадки, наиболее явными признаками являются «возвратная» болезненность или боль, которая возникает после резкого снятия давления с нижней правой части живота; боль в животе, которая начинается вокруг пупка и мигрирует вниз и вправо; и повышенное количество лейкоцитов (10000 и более на микролитр), что является маркером инфекции в организме.
Примечательно, что потеря аппетита, тошнота и рвота, характерные симптомы аппендицита у взрослых, НЕ были предикторами аппендицита у детей.
«Эти признаки не дают вам точного диагноза, но они должны побудить врача направить ребенка к хирургу для оценки», — сказал ведущий автор исследования Дэвид Банди, доктор медицины, магистр здравоохранения, педиатр Детского центра Джонса Хопкинса. .
Аппендицит чаще всего встречается у подростков и молодых людей в возрасте от 20 лет. Однако дети младше 4 лет подвергаются наибольшему риску разрыва.До 80 процентов случаев аппендицита в этой возрастной группе заканчиваются разрывом, отчасти потому, что у маленьких детей меньше классических симптомов тошноты, рвоты и боли, локализующихся в правой нижней части живота, чем у подростков и молодых людей, что позволяет поставить диагноз. легко пропустить или отложить.
В отчете об исследовании, опубликованном в выпуске журнала Американской медицинской ассоциации от 25 июля, исследователи заявили, что изображения УЗИ и компьютерной томографии могут быть полезными, но не всегда убедительными, даже если они доступны в экстренных случаях.КТ-сканирование, в частности, подвергает маленьких детей воздействию радиации, чего следует по возможности избегать.
«У очень маленького ребенка симптомы, связанные с аппендицитом, имеют тенденцию отличаться от взрослых, поэтому, когда вы пытаетесь выбрать между ускоренной операцией и внимательным наблюдением, вас часто проклинают, если вы делаете, и проклинаете, если вы не делаете — сказал Банди. «В ходе нашего анализа мы выявили некоторые из наиболее сильных контрольных признаков, которые должны помочь резидентам, педиатрам общего профиля и врачам скорой помощи сузить то, что редко бывает четким диагнозом.”
Аппендикс представляет собой небольшую трубку, отходящую от толстой кишки, и инфекции и воспаления этого органа могут быть опасными. Единственный точный способ диагностировать это заболевание — это хирургическое вмешательство, и каждый год из-за аппендицита в больницу отправляется 77 000 американских детей. Приблизительно одна треть из них страдает разрывом аппендикса, опасным для жизни осложнением, прежде чем они попадут в операционную.
В своем анализе предыдущих исследований исследователи просмотрели сотни исследований, отсеивая слабые от достоверной науки.В 25 исследованиях, вошедших в окончательный вариант, изучались симптомы и исходы у детей, у которых была боль в животе и у которых аппендицит считался возможным диагнозом.
Боль в животе у детей — один из самых распространенных и неопределенных симптомов, который может указывать на что угодно, от невинного запора до серьезных инфекций или непроходимости кишечника. Врачи советуют родителям оценивать любую боль в животе на предмет аппендицита.
«Мы действительно хотим, чтобы родители помнили, что дети с аппендицитом не всегда проявляются с классической историей, которую мы видим у взрослых», — говорит Банди.«Идеальной формулы не существует, но мы думаем, что выявленные нами признаки могут помочь».
Другие исследователи, участвовавшие в исследовании: Джули Байерли, доктор медицины, Э. Аллен Лайлс, доктор медицины, Элиана Перрин, доктор медицинских наук, доктор медицины, Джессика Кацнельсон, доктор медицины, все из Университета Северной Каролины в Чапел-Хилл; и Генри Райс, доктор медицины, Медицинский центр Университета Дьюка.
Исследование частично финансировалось Программой клинических ученых Роберта Вуда Джонсона и Национальными институтами здравоохранения.
Аппендицит у детей: признаки и симптомы
Но если боль у вашего ребенка начинается в области пупка и распространяется на нижнюю правую область живота, это может быть результатом аппендицита, заболевания, при котором аппендикс — небольшой, пальчиковый мешочек, прикрепленный к толстой кишке в правом нижнем углу живота — воспаляется.Среди детей, которым была оказана неотложная медицинская помощь по поводу острой боли в животе, от 10 до 30 процентов страдали аппендицитом или другим состоянием, требующим хирургического вмешательства. (1)
Аппендицит чаще всего поражает подростков и людей в возрасте от 20 до 20 лет, но может возникать и у детей. По данным клиники Кливленда, ежегодно страдают около 80 000 детей в Соединенных Штатах. (3) Обычно это вызвано абдоминальной инфекцией, которая распространилась на аппендикс, или закупоркой, которая заблокировала аппендикс.
Если боль в животе вашего ребенка усиливается при движении, глубоком вдохе, кашле или чихании, следует серьезно рассмотреть возможность того, что у него или нее аппендицит.
Тем не менее, важно искать другие признаки аппендицита.
Признаки и симптомы аппендицита у детейУ большинства взрослых существует очень специфический набор симптомов аппендицита, сопровождающих боль в животе. К ним часто относятся:
- Потеря аппетита
- Тошнота
- Рвота
- Низкая температура
- Невозможность отхождения газов или стула
- Вздутие живота
- Запор или диарея
Но исследования показывают, что аппендицит может поражать детей иначе, чем взрослые.Наряду с болью в животе, большинство детей с аппендицитом часто испытывают жар и симптом, известный как «болезненность восстановления», (1) острая боль, которая появляется после того, как давление на нижнюю правую область живота быстро исчезает. У детей также может быть повышенное количество лейкоцитов, что является признаком инфекции. Ваш врач может проверить это с помощью анализа крови. (4)
Важно отметить, что, хотя некоторые дети с аппендицитом действительно испытывают другие характерные симптомы этого состояния, включая тошноту, рвоту и отсутствие аппетита, эти признаки не являются предикторами аппендицита у детей, согласно исследованию, опубликованному в Июль 2007 г. в журнале Американской медицинской ассоциации .(5)
Аппендицит также может вызывать различные симптомы у очень маленьких детей. Некоторые исследования показывают, что дети в возрасте от 2 до 5 лет чаще всего испытывают боли в животе и рвоту, если у них аппендицит; также часто возникают лихорадка и потеря аппетита.
У младенцев младше 2 лет аппендицит обычно вызывает рвоту, вздутие или вздутие живота и лихорадку, хотя диарея также не редкость. (6)
Для подтверждения диагноза аппендицита врачи часто используют процедуры визуализации.Для детей Американский колледж радиологии рекомендует сначала выполнить УЗИ, а затем компьютерную томографию (КТ), только если УЗИ не дает результатов. Это связано с осторожностью в отношении радиационного воздействия на детей. (7)
Аппендэктомия, которая включает хирургическое удаление аппендикса, является стандартным лечением аппендицита у детей и взрослых.Если аппендицит не выявлен на ранних стадиях, аппендикс может разорваться и вызвать инфекцию брюшины, мембраны, выстилающей брюшную полость. Эта инфекция, называемая перитонитом, может быстро распространяться и вызывать смерть.
Поскольку аппендицит сложнее диагностировать у детей, чем у взрослых, особенно у детей младше 5 лет, около 30 процентов детей с этим заболеванием будут страдать от перфорированного (разорванного) аппендикса до лечения. (3) (По некоторым данным, у детей младше пяти лет это может быть до 51 процента).(8)
Для детей с острым, неперфорированным аппендицитом (то есть аппендикс не разорвался), срочная аппендэктомия является приемлемым и оптимальным лечением. Однако при разрыве аппендикса существует два хирургических курса действий: ранняя аппендэктомия (выполняется в течение 24 часов после поступления) или интервальная аппендэктомия (выполняется через несколько недель) после использования антибиотиков для лечения инфекции.
Как отмечается в исследовании, опубликованном в октябре 2017 года в журнале Pediatrics and Neonatology , не было четкого консенсуса относительно того, какой способ лечения разорванных придатков у детей лучше всего — консервативное лечение (антибиотики с последующей интервальной аппендэктомией) или раннее лечение. аппендэктомия.(9)
Традиционно предпочтение было отдано консервативному лечению, но другие исследования, включая исследование, опубликованное в журнале JAMA Surgery , показали, что дети быстрее выздоравливают и реже страдают от послеоперационных осложнений. такие как инфекции области хирургического вмешательства, если их разорванные отростки удалены в течение 24 часов после постановки диагноза. (10)
Исследователи, проводившие исследование «Педиатрия и неонатология » за 2017 год, обнаружили, что таким пациентам может быть полезна ранняя аппендэктомия, поскольку она может сократить продолжительность приема антибиотиков, уменьшить потребность в увеличении приема антибиотиков и сократить продолжительность госпитализации. .Они отмечают, что необходимы дополнительные исследования, чтобы подтвердить их выводы. (9)
Когда острый аппендицит протекает без осложнений и аппендикс не разорван, появляется все больше доказательств в пользу антибиотиков в качестве альтернативы хирургическому вмешательству у взрослых, и недавние исследования также изучали, верно ли это в педиатрических случаях. Метаанализ исследований, опубликованных в марте 2017 года в журнале Pediatrics , показал, что данные свидетельствуют о том, что безоперационное лечение безопасно и эффективно у детей с острым неосложненным аппендицитом.(11)
Авторы исследования снова говорят, что необходимы дополнительные исследования. Клинические испытания, изучающие аппендэктомию по сравнению с консервативным лечением у детей, чьи аппендиксы не разорваны, в настоящее время проводятся в Соединенных Штатах и Соединенном Королевстве. (12,13)
Дополнительный отчет Деборы Шапиро.
Аппендицит у детей младше 3 лет: 28-летний обзор
Аппендицит является наиболее частым неотложным хирургическим вмешательством на брюшной полости в педиатрической популяции, но редко рассматривается у детей младше 3 лет.Целью этого исследования было выявить имеющиеся симптомы и признаки в этой возрастной группе и изучить их последующее лечение и исходы. Рассмотрен 28-летний опыт академической практики детского хирурга-одиночки; 27 детей младше 3 лет (в среднем 23 месяца) составили 2,3% всех детей с аппендицитом в его серии. Наиболее частыми симптомами были рвота (27), лихорадка (23), боль (21), анорексия (15) и диарея (11). Средняя продолжительность симптомов составила 3 дня, у 9 детей — 4 дня и более.Восемнадцать детей были осмотрены врачом, прежде чем был поставлен правильный диагноз; 14 человек изначально лечились от инфекции верхних дыхательных путей, среднего отита или инфекции мочевыводящих путей. Наиболее частыми симптомами были болезненность живота (27), перитонит (24), температура 38,0 ° C или более (21), вздутие живота (18), обнаружен лейкоцитоз ( .
Первые симптомы проявления аппендицита у ребенка 10 лет
Заболевания детей всегда являются поводом для переживаний. Особенно если это касается хирургических патологий, при которых ребёнку требуется операция. К сожалению, такие заболевания встречаются у детей и взрослых с одинаковой частотой. Самая распространённая хирургическая патология – это аппендицит. Он может наблюдаться в любом возрасте. Если у ребенка 10 лет болит живот, то стоит отнестись к этому очень внимательно. Ведь причиной неприятных ощущений может стать воспаление червеобразного отростка. На самом деле аппендицит не считается тяжёлым заболеванием. Тем не менее несвоевременно оказанная помощь может привести к развитию осложнений.
Что это за заболевание?
Каждому родителю необходимо знать симптомы аппендицита у ребенка 10 лет. Ведь никто не застрахован от данной патологии. Более того, в указанном возрасте она встречается довольно часто. Аппендицит считается воспалительным заболеванием. Он возникает из-за развития патологической реакции в отделе слепой кишки – червеобразном отростке. В норме этот орган не участвует в пищеварительной функции, поэтому его удаление не должно пугать родителей ребёнка. Тем не менее при малейшем подозрении на воспаление червеобразного отростка стоит насторожиться и вызвать скорую помощь. Основные симптомы аппендицита у ребенка 10 лет – это боль в животе и повышение температуры тела. Выраженность и локализация неприятных ощущений могут отличаться в зависимости от особенностей организма. Поэтому нетипичная клиническая картина не означает того, что у ребёнка нет воспаления червеобразного отростка.
Причины развития аппендицита у детей 10 лет
Механизм возникновения аппендицита считается изученным не до конца. Известно, что червеобразный отросток имеет в своём составе лимфоидную ткань, поэтому попадание бактерий или вирусов внутрь этого органа вызывает выраженную воспалительную реакцию.
Острый аппендицит у детей 10 лет в большинстве случаев связывают с неправильным питанием. Считается, что употребление некоторых продуктов приводит к «загрязнению» кишечника, в частности червеобразного отростка. Имеется в виду приём в пищу семечек и орехов с кожурой, чипсов, солёных сухариков и т. д. Учитывая то, что дети употребляют эти продукты довольно часто, симптомы аппендицита у ребенка 10 лет не удивительны.
Другой причиной является проникновение вредных агентов в кровоток. Чаще всего это наблюдаются, если имеются хронические очаги инфекции. К ним относят такие заболевания, как кариес, тонзиллит, гайморит. При снижении иммунных сил микробные частицы могут попасть в кровь. Естественно, в этом случае реагирует аппендикс. Ведь в данном органе имеется множество лимфоцитов и макрофагов.
Независимо от причины воспаления (микробы или скопление вредных пищевых остатков) развитие аппендицита одинаково. В результате гипертрофии лимфоидной ткани червеобразный отросток увеличивается в размерах, происходит застой жидкости, отёк и воспаление.
Как распознать симптомы аппендицита у детей 10-11 лет?
Признаки воспаления червеобразного отростка могут быть различными. Тем не менее существует ряд типичных симптомов, которые встречаются чаще всего. Выделяют следующие признаки аппендицита у детей 10 лет:
- Боль в животе. Локализация зависит от расположения червеобразного отростка. В большинстве случаев он находится в правой подвздошной области. Но это не всегда так. Выделяют несколько нетипичных локализаций аппендикса. Среди них – полость малого таза, область почек, низ живота. Поэтому расположение болевых ощущений может быть различным.
- Повышение температуры тела. При неосложнённом аппендиците она составляет 37-38 градусов.
- Тошнота. Этот симптом может появиться еще до возникновения болевых ощущений и сопровождает все стадии воспаления червеобразного отростка.
- Рвота. У некоторых не наблюдается. Чаще всего рвота возникает не более 1-2 раз.
Первые симптомы аппендицита у ребенка 10 лет – потеря аппетита и боль в области желудка. Эти признаки появляются раньше других. В последующие часы их сменяет типичная клиническая картина. Боль перемещается в правую подвздошную область, повышается температура тела.
Степени тяжести аппендицита
Выделяют 3 степени тяжести воспаления червеобразного отростка. Они зависят от морфологической картины поражённого аппендикса. Каждой из них соответствуют определённые клинические проявления. Легкая степень аппендицита наблюдается при катаральном воспалении. Она характеризуется не сильно выраженной болью, повышением температуры тела до субфебрильных цифр. Общее состояние ребёнка удовлетворительное, отмечается тошнота и потеря аппетита.
Средняя степень тяжести соответствует гнойному флегмонозному аппендициту. При этом отмечаются следующие симптомы: повышение температуры до 38 градусов, усиление болевых ощущений (приступообразный характер), ухудшение состояния.
Тяжёлая стадия возникает при гангренозном воспалении. Данный тип аппендицита характеризуется некрозом червеобразного отростка. В этом случае часто возникает перфорация и попадание поражённых тканей в брюшную полость. Симптомы аппендицита у ребенка 10 лет при данной стадии выражаются в нестерпимой боли по всему животу, повышением температуры тела до 39-40 градусов. Подобное состояние ведёт к развитию осложнений.
Специфические симптомы при воспалении аппендикса
Помимо клинических проявлений имеется множество специфических симптомов, благодаря которым диагностируют острый аппендицит. Знать их должны не только врачи, но и родители. Ведь благодаря проверке хотя бы 1-2 симптомов можно заподозрить воспаление червеобразного отростка. На самом деле специфических признаков аппендицита насчитывается более 100. В хирургической практике используется несколько из них (около 5-7). Выделяют следующие специфические признаки аппендицита:
- Симптом Воскресенского. Он заключается в возникновении болевых ощущений при проведении пальцами от эпигастральной области к низу живота. Данное движение сравнивают с натягиванием рубашки.
- Признак Бартомье-Михельсона. Больного укладывает на левый бок. Колени у ребёнка должны быть согнуты. При пальпации слепой кишки наблюдается выраженная болезненность.
- Симптом Ситковского. Напоминает предыдущий специфический признак аппендицита. Отличие в том, что боль возникает без пальпации живота (при повороте на левый бок).
- Симптом Образцова. Ребёнок должен лежать на спине с согнутыми в коленных суставах ногами. При поднятии вверх правой нижней конечности и одновременном выполнении пальпации слепой кишки, возникает усиление болезненности.
- Симптом Ровзинга. Характеризуется усилением болевых ощущений при пальпации левой подвздошной области (сигмовидной кишки). Помимо того, врач осуществляет движения пальцами, как бы отталкивая скопленные газы вверх.
- Основным считается симптом Щёткина-Блюмберга. Он заключается в напряжении мышц передней брюшной стенки при пальпации правой подвздошной области большим пальцем. Резкое его отпускание вызывает усиление болезненности. Данный симптом редко наблюдается при лёгкой и средней степени тяжести аппендицита. Чаще он встречается, если имеет место развитие осложнений (гангренозное воспаление, перитонит).
Аппендицит: симптомы у детей 10 лет, фото больного ребёнка
Многие родители прибегают к помощи интернет-источников при ухудшении состояния ребёнка. Информация, размещённая на медицинских сайтах, часто достоверна, однако в любом случае очень важно как можно быстрее обратиться за квалифицированной медицинской помощью. Только врач по симптомам на 100% подтвердит патологию, если она есть. Фото больных детей, размещенные в статье, могут дать лишь приблизительное представление о проблеме.
Диагностика
Родителям полезно знать о том, как определить аппендицит у детей. Помимо клинических проявлений заболевания и проверки специфических симптомов важна лабораторная диагностика. Учитывая то, что признаки аппендицита могут напоминать множество других патологий (гастрит, аднексит, пиелонефрит), основываться лишь на жалобах и осмотре нельзя.
При подозрении на воспаление червеобразного отростка необходимо выполнить ОАК и общий анализ мочи. Наиболее важным показателем считается лейкоцитоз. Если он имеется в крови у пациента, то диагноз «аппендицит» считается достоверным. В ОАМ может наблюдаться лейкоцитурия, бактерии. Если у врача имеются сомнения по поводу постановки диагноза, выполняется УЗИ брюшной полости.
Оперативное лечение
Единственным способом лечения аппендицита считается оперативное вмешательство. В некоторых случаях оно проводится лапароскопическим методом. Чаще всего выполняется открытая операция при помощи косого разреза в области правой подвздошной области. Червеобразный отросток выводится наружу и отсекается у основания. Сосуды коагулируют. Оставшуюся культю червеобразного отростка аккуратно подшивают к кишечнику.
Профилактика воспаления аппендикса
Чтобы избежать воспаления аппендикса, необходимо правильно питаться, поддерживать иммунитет. Детям не рекомендуется принимать в пищу семечки и орехи, фастфуд. Также следует своевременно санировать очаги инфекционного воспаления.
Симптомы аппендицита у взрослых и детей – признаки и диагностика аппендицита
Наука знает много болезней, несущих смертельную угрозу людям любого возраста. Одним из подобных недомоганий считается абсцесс рудиментарного образования слепой кишки (аппендикс), называемый аппендицитом, входящий в число самых распространенных заболеваний. И лишь умелые действия хирурга избавляют больного человека от этой напасти.
С какой стороны болит живот при аппендиците
Боль в животе выступает ключевым предвестником аппендицита. Обычно она зарождается в верхней половине живота, постепенно смещаясь правее вниз. Кроме того, заболевшие люди нередко жалуются на подреберные спазмы и боли в заднем проходе и спине.
Заболевание характеризуется поступательным развитием. Первичный этап болезни сопровождается отеком и заполнением гноем аппендикса. Далее нагноение приводит к разрыву отростка, экссудат проливается в брюшину, становясь причиной тяжелейшего перитонита, приводящего к гибели пациента. Весь процесс занимает от 48 до 72 часов. Поэтому важно знать, как определить аппендицит, и при подозрении незамедлительно обратиться за профессиональной медицинской помощью.
Симптомы аппендицита у взрослых:
- напряженность мышц живота;
- касание живота вызывает обострение болевых ощущений;
- пациента тошнит и рвет;
- поджатие ног к животу слегка облегчает страдания;
- понос или запор;
- высокая температура.
Повышенного внимания требуют люди преклонного возраста и юные пациенты. Малыши не всегда умеют правильно описать свое состояние. Поэтому первые признаки аппендицита у детей, вдобавок к вышеперечисленным характеристикам, могут проявляться в форме плаксивости, скованности, отказа от пищи. А особенности организма пожилых людей, когда симптомы других болезней размывают боль от воспаления аппендикса, повышают риск несвоевременного выявления недуга.
Диагностика аппендицита
Прямое обращение к хирургу является лучшим решением при проявлении первых признаков болезни. Опытные врачи определяют заболевание после первичного осмотра. Признаки аппендицита у женщин похожи на симптомы ряда гинекологических недугов, поэтому перед обращением к хирургу необходимо пройти осмотр у гинеколога.
После посещения хирургического кабинета пациент отправляется на диагностические процедуры для подтверждения предварительного диагноза. Популярнейшими методами диагностики аппендицита сегодня выступают УЗИ и рентгеновское обследование органов брюшины. Современные медицинские клиники применяют еще один вариант выявления аппендицита, лапароскопию, используемую в случае неэффективности ранее приведенных методик.
Лапароскопия считается высокоточной исследовательской процедурой. Суть ее заключается в ведении специальной трубки для осмотра брюшной полости через микроразрез на теле пациента.
Лечение аппендицита
Сегодня заболевание лечится двумя способами:
- Стандартная хирургическая операция.
- Эндоскопическая операция.
Врачи нечасто прибегают ко второму варианту оперативного вмешательства, обычно лишь в случае задействования лапароскопии в предшествующих терапии диагностических исследованиях. Такая процедура сопровождается малой кровопотерей и отсутствием послеоперационных обострений. Кода параметры поражения делают эндоскопическую операцию невозможной, хирурги прибегают к консервативным методикам.
Помните, избавление от аппендицита без вреда для заболевшего человека зависит от скорости визита к врачу.
Признаки аппендицита у детей
Что такое аппендицит?
Аппендицит – это воспаление аппендикса – червеобразного отростка слепой кишки длиной около 10 см.
Лечение аппендицита зачастую требует проведения срочной хирургической операции для предотвращения развития осложнений, в частности перитонита. Родителям, заподозрившим начало этого серьезного заболевания у ребенка, важно как можно раньше обратиться к врачу, для этого следует знать основные признаки аппендицита у детей.
Наиболее часто заболевание встречается у подростков, при этом у детей младше двух лет воспаление аппендикса происходит крайне редко: это связано с характером питания и особенностями строения кишечника.
Где находится аппендицит?
Типичное место локализации аппендикса – правая подвздошная область, однако варианты его локализации могут различаться. Точное расположение червеобразного отростка определяет врач при ультразвуковом исследовании. Следует отметить, что симптомы аппендицита при той или иной локализации аппендикса в целом мало различаются.
Как болит аппендицит?
Боль при аппендиците начинается неожиданно, в начале заболевания больной зачастую не может точно определить, где именно болит живот. Боль в первые часы по интенсивности может быть как сильной, так и слабой, определяться около пупка или немного выше, а затем заметно усиливается, становится постоянной и локализуется справа, внизу живота. Также боль может иррадировать в правую ногу, половые органы.
Боль усиливается при:
-
попытке втянуть живот, лежа на спине;
-
надавливании на живот справа от пупка, в подвздошной области;
-
движении, поднимании правой ноги или руки;
-
приседании на корточки;
-
кашле, смехе, глубоком вдохе.
Первые признаки аппендицита у детей
Для аппендицита характерно появление перечисленных ниже симптомов, которые с развитием болезни усиливаются.
-
Боль. Сначала ребенок может показывать, что болит весь живот, около пупка или в области солнечного сплетения, позже боль усиливается и смещается в правую сторону в подвздошную область. Дети стараются найти комфортное положение, подтягивая к животу правую ножку, ложась на правый бок или на спину. У маленьких детей боль проявляется плачем, капризностью, невозможностью уснуть, отсутствием интереса к играм, еде. Дети не дают прощупать живот, вскрикивают при прикосновении. Важно знать, что при разрыве стенок аппендикса и начале перитонита боль может стихнуть на несколько часов – это крайне тревожный симптом.
-
Тошнота, рвота. При аппендиците рвота не приносит облегчения, если для взрослых детей типична однократная рвота, то у маленьких детей приступы могут повторяться.
-
Повышенная температура. Воспаление аппендикса, как правило, сопровождается умеренным повышением температуры до 38º С, но у маленьких детей часто поднимается выше – до 40º С.
-
Белый налет на языке. Чем тяжелее форма аппендицита, тем сильнее обложен язык больного.
-
Запор или диарея. У старших детей чаще наблюдается задержка стула, а у маленьких – диарея, кал с небольшим количеством слизи.
-
Слабость, вялость, отсутствие аппетита.
Аппендицит у детей также часто может сопровождаться частым и болезненным мочеиспусканием, цвет мочи при этом темный.
Как определить аппендицит у ребенка до 3 лет?
В раннем возрасте, ребенок еще не может точно описать свои ощущения, сказать, где и как болит. Поэтому родителям следует обратить внимание также на следующие признаки.
-
При сгибании правой ножки в колене, малыш чувствует сильную боль, плачет или вскрикивает.
-
Если аккуратно надавить на живот и резко убрать руку, также возникнет резкая боль.
-
Животик напряжен, ребенок не дает прикоснуться к животу с правой стороны и около пупка.
-
Ребенок мало двигается, стоит и лежит в вынужденной позе, ему тяжело ходить, отказывается вставать, бегать, прыгать.
-
Спутанность сознания, бред.
-
Беспокойный сон.
При появлении вышеназванных симптомов следует немедленно обратиться к врачу, чтобы воспаление аппендикса не перешло в перитонит. Развитие болезни у детей происходит стремительно. Без промедления следует вызвать врача, если вы наблюдаете у ребенка хотя бы некоторые из вышеперечисленных симптомов.
Чтобы поставить точный диагноз и исключить другие возможные заболевания, помимо осмотра и пальпации живота, врачи используют ультразвуковую диагностику, анализы крови и мочи. Нетипичная локализация аппендикса у ребенка смазывает симптомы и требует особого внимания при диагностике. В крайних случаях проводится лапароскопия для подтверждения диагноза и проведения операции.
Диагностика аппендицита у детей осложняется тем, что жалобы ребенка часто неясные, он напуган, плачет, не дает себя осмотреть, провести необходимое обследование. Из-за страха попасть в больницу дети могут говорить врачу, что уже все прошло, ничего не болит. При подозрении на аппендицит нельзя давать ребенку обезболивающие средства, это может помешать врачу поставить верный диагноз.
Признаки аппендицита у детей — видео
1. Здоровые дети — аппендицит
2. Как часто встречается острый аппендицит у детей и в каком возрасте?
новых подходов к лечению аппендицита у детей | Неотложная медицина | JAMA Педиатрия
Аппендицит определяется как воспаление аппендикса, который представляет собой небольшой участок кишечника, который выступает в месте соединения тонкого и толстого кишечника (аналогично тупиковому переулку в кишечнике).
Аппендицит возникает, когда аппендикс блокируется частицами стула, а затем воспаляется.Закупорка может привести к разрастанию бактерий в аппендиксе, что приведет к инфекции и воспалению. Аппендицит — распространенное заболевание в детстве и обычно возникает после 10 лет, хотя может возникнуть в любом возрасте. Аппендицит — наиболее частое заболевание, ведущее к хирургическому вмешательству у детей.
У детей с аппендицитом обычно возникает боль в животе, которая может начинаться в середине живота, а затем становится наиболее болезненной в правой нижней части живота, где расположен аппендикс.У них часто бывает жар, а также рвота, тошнота и потеря аппетита. По сравнению с вирусными заболеваниями, которые также могут включать эти симптомы, симптомы аппендицита обычно со временем ухудшаются до такой степени, что ребенок может отказываться от еды или избегать движения из-за боли в животе. Если вас беспокоит аппендицит, позвоните своему педиатру.
Новые исследования и клинические обновления привели к изменениям в диагностике и лечении аппендицита. В прошлом аппендицит обычно диагностировали с помощью компьютерной томографии.Однако в настоящее время для постановки диагноза широко используется ультразвуковое исследование. Такой подход может помочь избежать радиации и рисков, связанных с компьютерной томографией. Для получения дополнительной информации о радиационных рисках для детей см. Статью «Рекомендации пациентам» «Снижение ненужного радиационного облучения детей» (http://jamanetwork.com/journals/jamapediatrics/fullarticle/384539).
Кроме того, диагноз аппендицита означал, что операция была почти гарантирована, но теперь могут быть возможны дополнительные варианты лечения.Вместо операции с использованием «открытой аппендэктомии», при которой хирург удаляет аппендикс через разрез в брюшной полости, более распространенный подход к операции — лапароскопический, который позволяет проводить операции с использованием инструментов, которые вводятся через крошечные разрезы. Лапароскопические подходы обычно имеют более низкий риск инфекций и осложнений, а также лучший контроль боли после операции и более быстрое выздоровление.
Еще одно изменение в лечении аппендицита — применение антибиотиков.Поскольку аппендицит обычно связан с бактериями, застрявшими в заблокированном аппендиксе, некоторые врачи для лечения аппендицита используют антибиотики либо до, либо вместо операции. В некоторых случаях, таких как перфорированный аппендицит, лечение может включать «интервальную аппендэктомию». Это лечение включает начальное лечение антибиотиками, а затем повторную аппендэктомию. Доказано, что безоперационное лечение аппендэктомии так же эффективно, как и хирургическое вмешательство, почти у 90% детей.
Раздел коробки Ref ID Для получения дополнительной информацииЧтобы найти эту и другие страницы пациентов JAMA Pediatrics , перейдите в коллекцию «Для пациентов» на сайте jamanetworkpatientpages.com.
Опубликовано в Интернете: 5 сентября 2017 г. doi: 10.1001 / jamapediatrics.2017.2935
Конфликт интересов Раскрытие информации: Не сообщалось.
Аппендицит у детей — причины, симптомы, диагностика, лечение и профилактика
Дети часто жалуются на боли в животе. От детской истерики из-за пропуска школы до серьезного заболевания — это могло означать абсолютно все.Живот можно сравнить с ящиком Пандоры. Там сгруппированы несколько органов, и любой из них может вызвать боль. Среди них есть крошечный трубчатый выступ из кишечника в форме пальца, называемый червеобразным отростком. Он практически не функционирует, но в случае воспаления может нанести ущерб. Острый аппендицит — это воспаление аппендикса, которое приводит к повышению температуры, потере аппетита, сильной боли в животе и рвоте.
Аппендицит возникает в результате закупорки просвета отростка.Аппендикс имеет очень узкий просвет, который легко может быть заблокирован фекалиями, слизью, паразитами или увеличенным лимфатическим узлом. Это скопление действует как центр роста бактерий. Возникающая в результате инфекция вызывает отек аппендикса и скопление слизи. В некоторых случаях избыток слизи вызывает разрыв аппендикса, в результате чего инфекционное содержимое попадает в брюшную полость. Это может вызвать воспаление внутренней оболочки живота, называемой брюшиной. Кровоснабжение аппендикса также может быть прекращено, вызывая гибель клеток и некроз аппендикса.Это может быть очень опасно и опасно для жизни.
В отличие от взрослых и подростков, у детей обычно нет характерных симптомов. Следовательно, диагноз сложен, и вероятность осложнений возрастает.
Боль
Боль при аппендиците начинается с нечеткого дискомфорта в области пупка или пупка. Через несколько часов боль переходит в правый нижний квадрант живота (живот), и интенсивность боли резко возрастает.Ребенок имеет тенденцию лежать неподвижно, так как любое движение вызывает усиление боли. Боль не поддается стандартным обезболивающим и спазмолитикам. Фактически, использование этих препаратов маскирует симптомы, что еще больше затрудняет диагностику.
Рвота
Обычно боль в животе предшествует рвоте. Вначале ребенок жалуется на потерю аппетита с последующим странным ощущением тошноты. Рвота также возникает в случае пищевого отравления или гастроэнтерита и, следовательно, не является характерным признаком аппендицита.
Лихорадка
У большинства детей с аппендицитом наблюдается умеренная температура или ощущение тепла. Внезапное повышение температуры может возникнуть при разрыве аппендикса или при распространении инфекции на другие органы брюшной полости.
Классическая триада, состоящая из боли в животе, рвоты и лихорадки, наблюдается только в 60% случаев, и поэтому клиническая оценка врача играет решающую роль в лечении аппендицита.
Другие симптомы аппендицита, включая изменение привычек кишечника, такие как запор или диарея.
Родителям следует обратиться за медицинской помощью, если боль в животе не проходит более 4 часов или если боль сопровождается другими симптомами, такими как лихорадка и рвота.
В случае новорожденных раздражительность может быть единственным симптомом. У детей младше 2 лет вздутие живота с рвотой и отказ от еды являются отличительными симптомами.
Аппендицит чаще поражает мужчин, чем женщин. Наличие в семейном анамнезе аппендицита увеличивает риск развития заболевания, но конкретный генетический механизм не обнаружен.Установлено, что дети с муковисцидозом более склонны к аппендициту.
Тесты, проводимые при подозрении на аппендицит, включают следующее:
Лабораторный диагноз:
Общий анализ крови (CBC)
Общий анализ крови помогает поставить диагноз острой инфекции. Количество лейкоцитов (WBC) высокое в большинстве случаев аппендицита. Очень высокий рост количества лейкоцитов может указывать на перфорацию аппендикса и сепсис.
Общий анализ мочи
Регулярное и микроскопическое исследование мочи необходимо для исключения инфекции мочевыводящих путей, которая также может проявляться схожим набором симптомов.
Визуализация:
Ультрасонография
Будучи безопасным и относительно легкодоступным, УЗИ остается методом выбора при подозрении на аппендицит. Отсутствие радиационного облучения, инъекций контраста, минимальная боль, и это легче выполнять у детей.Это помогает визуализировать опухший аппендикс, показывает наличие жидкости внутри аппендикса и может помочь найти любое образование абсцесса вокруг аппендикса.
Компьютерная томография
Использование компьютерной томографии снизилось и остается возможным вариантом в неубедительных случаях.
Не существует лекарств от аппендицита. Предпочтительным методом лечения является хирургическое удаление аппендикса, то есть аппендэктомия. Это неотложная операция и спасительное средство. Аппендэктомию можно сделать двумя способами:
a.Открытая операция: детский хирург делает разрез в правом нижнем углу живота и удаляет воспаленный аппендикс.
г. Лапароскопическая хирургия: операция «замочная скважина» проводится в некоторых случаях, когда хирург делает несколько крошечных разрезов, вставляет инструмент с камерой и использует специальные инструменты для удаления аппендикса. В таких случаях шрам очень маленький.
Операции следует избегать, если хирург подозревает у ребенка разрыв или сепсис. Для стабилизации состояния ребенка сначала дают жидкости и проводят курс антибиотиков, чтобы контролировать инфекцию.Ребенка прооперируют после того, как инфекция будет куплена. Абсцесс потребует дренирования.
В случае неосложненного аппендицита ребенок быстро поправляется. Ограничения в питании необходимо соблюдать в течение нескольких дней. Ухаживать за раной нужно до полного заживления.
Аппендицит нельзя предотвратить. Это может произойти у любого человека в любом возрасте. Но недавние исследования показывают, что дети, соблюдающие диету, богатую клетчаткой, состоящую из свежих фруктов и овощей, подвергаются меньшему риску развития аппендицита.
Советы по здоровью
Боль в животе, достаточно сильная, чтобы заставить ребенка перестать играть или двигаться, не следует игнорировать.
Не следует давать безрецептурные обезболивающие для подавления боли в животе без наблюдения врача.
Признаков аппендицита —
По правде говоря, любой человек с аппендиксом может заболеть аппендицитом — даже наши дети. Аппендицит — болезненное воспаление полого пальцеобразного органа, прикрепленного к концу толстой кишки.Если не лечить воспаленный аппендикс, он может разорваться, что приведет к длительному пребыванию в больнице из-за осложнений, включая инфекцию брюшной полости и непроходимость кишечника.
Если ваш ребенок жалуется на боль в животе, проконсультируйтесь с педиатром для постановки правильного диагноза и для проверки здоровья вашего ребенка. Поскольку аппендицит потенциально опасен для жизни, важно понимать симптомы, чтобы вы могли определить аппендицит у своего ребенка. Симптомы включают в себя в порядке появления:
- Боль в животе
- Рвота
- Потеря аппетита
- Лихорадка
К сожалению, симптомы аппендицита также могут быть скрыты предшествующей вирусной или бактериальной инфекцией.Диарея, тошнота, рвота и жар могут появиться раньше, чем типичная боль при аппендиците, что значительно затрудняет диагностику.
Дискомфорт вашего ребенка также может исчезнуть, что убедит вас, что ему стало лучше. Однако это исчезновение боли может также означать, что аппендикс только что разорвался или разорвался. Боль может длиться несколько часов, но именно в этот момент аппендицит становится опасным, поэтому как никогда важно обратиться к педиатру для немедленной помощи вашему ребенку.
Лечение
Когда ваш педиатр диагностирует у вашего ребенка аппендицит, операция обычно требуется как можно скорее. Обычно предпочтительным методом лечения является хирургическое удаление аппендикса, так как важно удалить воспаленный аппендикс до того, как он лопнет.
Хотя у большинства детей, страдающих абдоминальной болью, аппендицит отсутствует, вы никогда не будете слишком осторожны, когда дело касается здоровья вашего ребенка. Посетите своего педиатра для дальнейшей диагностики этой серьезной проблемы и для того, чтобы сделать следующие шаги на пути к здоровому ребенку.
Задача для терапевта
авторское право © Автор (ы) 2015. Опубликовано Baishideng Publishing Group Inc. Все права защищены. Мир J Clin Pediatr. 8 мая 2015 г .; 4 (2): 19-24Опубликовано в Интернете 8 мая 2015 г. doi: 10.5409 / wjcp.v4.i2.19
Аппендицит у детей младше пяти лет: вызов терапевту
Пьерлуиджи Марцуильо, Клаудио Германи, Барух Краусс, Эджидио Барби
Pierluigi Marzuillo, Отделение женщин и детей, а также общей и специализированной хирургии, Seconda Università degli Studi di Napoli, 80138 Неаполь, Италия
Claudio Germani, Egidio Barbi, Институт охраны здоровья матери и ребенка IRCCS Бурло Гарофоло, 34137 Триес , Италия
Барух С. Краусс, Бостонская детская больница, Бостон, Массачусетс 02130, США
Номер ORCID: $ [AuthorORCIDs]
Вклад авторов : Марцуилло П. написал рукопись; Germani C руководил составлением рукописи; Краусс Б.С. критически переработал и внес свой вклад в концептуальное улучшение рукописи; Барби Э. задумал рукопись.
Конфликт интересов : нечего декларировать.
Открытый доступ : Эта статья представляет собой статью с открытым доступом, которая была выбрана штатным редактором и полностью рецензирована внешними рецензентами. Он распространяется в соответствии с лицензией Creative Commons Attribution Non-Commercial (CC BY-NC 4.0), которая позволяет другим распространять, ремикшировать, адаптировать, использовать эту работу в некоммерческих целях и лицензировать свои производные работы на других условиях, при условии, что оригинальная работа правильно цитируется и используется в некоммерческих целях.См .: http://creativecommons.org/licenses/by-nc/4.0/
Переписка на : Пьерлуиджи Марцуильо, доктор медицины, Отделение женщин и детей, а также общей и специализированной хирургии, Seconda Università degli Studi di Napoli, Via L De Crecchio 2, 80138 Неаполь, Италия. [email protected]
Телефон : + 39-389-4873353 Факс: + 39-040-3785727
Получено: 2 ноября 2014 г.
Началась экспертная оценка : 4 ноября 2014 г.
Первое решение : 27 ноября 2014 г.
Исправлено: 12 февраля 2015 г.
Принято: 5 марта 2015 г.
Статья в прессе : 9 марта 2015 г.
Опубликована онлайн: 8 мая 2015 г.
ВВЕДЕНИЕ
Острый аппендицит чаще всего встречается во втором десятилетии жизни [1] и является частым показанием к абдоминальной хирургии в педиатрии [2].Это чаще встречается у мужчин, чем у женщин (соотношение 1,4: 1) [2]. В то время как до 33% пораженных детей могут иметь нечеткую абдоминальную боль с последовательной локализацией боли в правом нижнем квадранте, тошноту и рвоту, у маленьких детей могут проявляться атипичные или отсроченные симптомы [3-5]. На момент постановки диагноза перфорация может присутствовать уже у 30–75% детей, при этом дети раннего возраста относятся к группе повышенного риска [6]. Перфорированный аппендицит увеличивает заболеваемость, серьезным осложнением является интраабдоминальный абсцесс [7].У маленьких детей аппендицит — необычное явление с разнообразными проявлениями и осложнениями, которые могут быстро развиваться [8,9]. Своевременная диагностика, хотя и необходима, может быть сложной задачей для врача.
ЭПИДЕМИОЛОГИЯ
В исследовании за 12-летний период было проанализировано 1836 педиатрических аппендэктомий. Триста двадцать (17%) пациентов были моложе 5 лет, 103 (5%) — моложе 3 лет и только 7 пациентов (0,38%) моложе 1 года [7]. Перфорация чаще встречалась у маленьких детей (частота перфорации составляла 86% у детей до 1 года, 74% в возрасте от 1 года до 1 года.9 лет, 60% от 2 до 2,9 лет, 64% от 3 до 3,9 лет и 49% от 4 до 4,9 лет), в то время как у пожилых пациентов частота составила 5% [7]. Были включены семь пациентов в возрасте до 1 года, чтобы статистическая значимость различий в скорости перфорации в разных возрастных группах была ограничена [7]. Более того, пациенты мужского пола представляют больший риск перфорации, чем пациенты женского пола, даже если симптомы имеют аналогичную продолжительность [10].
Одно исследование педиатрического центра за 28-летний период показало аналогичную частоту аппендицита у пациентов в возрасте до 1 года (0.34%) и 2,3% у пациентов младше 3 лет [11].
Андерсен и др. [9] в когорте датских детей сообщили о ежегодной заболеваемости 2,22 на 10000 среди мальчиков до 4 лет и 1,82 на 10000 среди девочек до 4 лет с частотой перфорации 0,64 и 0,62. , соответственно. Ежегодная заболеваемость среди мальчиков и девочек в возрасте 10-19 лет составляла 22/10000 и 18/10000 соответственно, при этом частота перфорации в три раза ниже, чем у детей раннего возраста [9].
Риск перфорации увеличивается с задержкой диагностики.У детей в возрасте 5–12 лет, если диагноз поставлен менее чем через 24 часа после появления симптомов, сообщаемая частота перфорации составляет 7%, если между 24–48 часами — 38%, а если более 48 часов — 98% [ 8]. У пациентов младше 3 лет частота перфорации высока (70%), даже если время до постановки диагноза составляет менее 48 часов [4].
Своевременная диагностика у детей ясельного возраста сложнее из-за того, что обращение в отделение неотложной помощи задерживается с момента появления симптомов на 1,6 дня для пациентов младше 5 лет [7] и 3 дня у пациентов младше 3 лет [11].
АНАТОМИЧЕСКИЕ И ПАТОФИЗИОЛОГИЧЕСКИЕ ЭЛЕМЕНТЫ
Различия в клинической картине аппендицита можно объяснить возрастными вариациями анатомии и развития аппендикса. В неонатальном периоде отросток имеет длину 4,5 см, а у взрослых — 9,5 см [12]. Острый аппендицит у новорожденных встречается редко, потому что у них имеется воронкообразный аппендикс [13,14], жидкая диета, положение лежа на спине, низкая частота инфекций желудочно-кишечного тракта и верхних дыхательных путей [15].Кроме того, есть доказательства того, что грудное вскармливание может снизить риск аппендицита [16].
В возрасте 1-2 лет аппендикс становится похожим на аппендикс взрослого человека, и повышается восприимчивость к воспалению. Гиперплазия лимфоидных фолликулов и размер фолликулов постепенно увеличиваются с наибольшим выражением в подростковом возрасте, что соответствует периоду наибольшей распространенности аппендицита [1]. У маленьких детей неразвит сальник, который не может ограничить излияние гнойного материала из перфорации [17].По этой причине диффузный перитонит после перфорации более вероятен у маленьких детей [18]. Подвижность придатков плода и младенца усиливается, а вероятность фиксации аппендикса брыжеечными соединениями с слепой кишкой, восходящей ободочной кишкой или брюшной стенкой ниже [19]. Это может объяснить, почему локализованные абсцессы у маленьких детей встречаются нечасто.
ИСТОРИЯ И КЛИНИЧЕСКОЕ ОБСЛЕДОВАНИЕ
У довербальных детей ясельного и дошкольного возраста анамнез боли трудно исследовать [20].У довербальных детей клиницисты должны полагаться на физический осмотр и на обнаружение условных признаков патологии, оценивая, как дети едят, передвигаются, играют, спят и испражняются [20]. Многие дети, особенно маленькие, легко поддаются влиянию. Несмотря на противоречивое значение, такие вопросы, как «Здесь больно» и «Мне хорошо, хорошо», могут привести к одному и тому же положительному ответу [20]. Боль в животе обычно начинается с нечеткой боли в средней части живота или околопупочной области, мигрирующей в правый нижний квадрант в течение нескольких часов или дней, и многие дети школьного возраста могут точно сообщить о своем болевом движении и локализовать его.Однако маленькие дети могут быть не в состоянии точно описать свои симптомы, и врачи могут определить местонахождение боли, исключительно попросив детей показать болезненную точку живота [20].
Боль — наиболее частый симптом у детей младше 5 лет. В когорте из 120 пациентов младше 5 лет у 94% возникла боль, 83% — рвота, 80% — лихорадка, 74% — отказ от еды и 32% — диарея [21]. Когда данные были ограничены детьми младше 3 лет, рвота, лихорадка и диарея наблюдались чаще [11].Если аппендицит не перфорирован, наиболее частым физическим признаком является локализованная болезненность (61%), за которой следует защита (55%), диффузная болезненность (39%), отскок (32%) и масса (6%) [21]. Если аппендицит перфорирован, наиболее частым признаком является защита (79%), за которой следует диффузная болезненность (62%), отскок (39%), локальная болезненность (33%), масса (9%) и ригидность (7%). ) [21].
В неонатальном периоде признаки и симптомы неспецифичны и включают раздражительность или летаргию (22%), вздутие живота (60–90%) и рвоту (59%) [15,22].Другие симптомы включают пальпируемое образование (20–40%) [15], целлюлит брюшной стенки (12–16%), гипотонию, гипотермию и респираторный дистресс [22–25]. Наиболее частые клинические признаки и симптомы представлены на Рисунке 1 [24].
Рисунок 1 Неонатальный аппендицит: частота симптомов при обращении (изменено по ссылке ). [24]).
ЛАБОРАТОРНАЯ ОЦЕНКА
Количество лейкоцитов (WBC) и C-реактивный белок (CRP) обычно используются при подозрении на острый аппендицит.Обычный подсчет лейкоцитов имеет низкую чувствительность и специфичность, на самом деле он может увеличиваться у 70% пациентов, у которых возникает боль в животе по причинам, отличным от аппендицита [26]. Высокое количество лейкоцитов или сдвиг влево (представленный более чем 80% полиморфно-ядерных клеток вместе с полосами) имеет хорошую чувствительность (79%), в то время как сосуществование положительного количества лейкоцитов и сдвига влево представляет наибольшую специфичность (94%) [27 ]. Чувствительность и специфичность подсчета лейкоцитов находятся в диапазоне 70–80% и 60–68% соответственно [28].До 20% детей с патологически подтвержденным аппендицитом имеют лейкоциты в пределах нормы [29], тогда как лейкоцитарная реакция снижается у детей младше 5 лет с аппендицитом [30].
CRP более специфичен, чем количество лейкоцитов, даже если на ранней стадии острого аппендицита чувствительность ниже [26,31]. Сообщенные чувствительность и специфичность составляют 57% и 87% соответственно [28]. CRP представляет более высокую чувствительность при обнаружении перфорации аппендикса и образования абсцесса [26,31].Недавно было продемонстрировано, что использование как количества лейкоцитов, так и СРБ может привести к усилению отрицательной прогностической ценности [6,32]. Yokoyama и др. [33] показали, что в качестве показателя хирургического вмешательства пороговое значение CRP составляет 4,95 мг / дл (чувствительность 84% и специфичность 76%). Прокальцитонин не помогает при диагностике острого аппендицита, поскольку точность диагностики ниже, чем у СРБ и лейкоцитов [31]. При наличии осложненного аппендицита совокупная чувствительность и специфичность к прокальцитонину составляют 62% и 94% соответственно [31].
РАДИОЛОГИЧЕСКАЯ ОЦЕНКА
Компьютерная томография (КТ) считается золотым радиологическим стандартом для подтверждения клинического подозрения на аппендицит с высокой чувствительностью и специфичностью [34,35]. Повторная КТ несет в себе установленный риск увеличения заболеваемости раком у детей, поэтому ее использование должно быть ограничено четкими показаниями с четко определенным соотношением риска и пользы [36]. Среди преимуществ КТ — меньшая зависимость от оператора, более легкая визуализация ретроцекального отростка, меньшее влияние кишечных газов, ожирение или боль и болезненность пациента, а также качество изображения.По этим причинам КТ остается наиболее распространенным методом первичной визуализации у детей перед аппендэктомией [25,37]. Чтобы повысить чувствительность диагностики, но снизить лучевую нагрузку, КТ, используемая в сочетании с сомнительной ультрасонографией (УЗИ), была рекомендована как наиболее разумный путь диагностической визуализации [38].
Использование УЗИ для диагностики острого аппендицита удобно и безопасно, но сильно зависит от оператора с широким диапазоном чувствительности (44–100%) [34,36,39]. Имеются данные о том, что диагностическую точность можно повысить [40] с помощью конкретных критериев УЗИ и повторных сканирований [41].
Магнитно-резонансная томография (МРТ) также может использоваться у маленьких детей [42]. Возможна диагностическая визуализация с помощью УЗИ с выборочной последующей МРТ, которая сравнима с КТ, без различий во времени введения антибиотиков и аппендэктомии, отрицательной аппендэктомии и частоте перфорации или продолжительности пребывания в стационаре [43]. Aspelund et al [43] показали высокую специфичность пути УЗИ-МРТ (99%) с чувствительностью 100%.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Аппендицит у детей раннего возраста является диагностической проблемой.В серии случаев из 27 детей младше 3 лет 67% посещали один или несколько врачей без диагноза острого аппендицита [11]. В этом возрасте диагноз аппендицита может быть скрыт другими заболеваниями (Таблица 1). Гастроэнтерит — наиболее распространенный неправильный диагноз (возможные красные флажки для подозрения на аппендицит, имитирующий гастроэнтерит, показаны в Таблице 1), фактически диарея может присутствовать у 33% -41% пациентов [4,26]. Важно отметить, что, поскольку предшествующие инфекционные заболевания могут играть роль в физиопатологии острого аппендицита [54], диагностика желудочно-кишечной, респираторной или мочевой инфекции не должна исключать сопутствующий острый аппендицит [55].
Таблица 1 Условия, имитирующие детский и неонатальный аппендицит (изменено из ссылки [8]).| Состояние | Диагностические признаки |
| Гастроэнтерит | Постоянная боль в животе |
| Плохое клиническое состояние с легкой или отсутствующей фокальной болью в животе, с постоянным обезвоживанием и отсутствием движений в животе У младенцев и детей младшего возраста аппендицит отличается от гастроэнтерита. Острый аппендицит чаще встречается во время вирусных эпидемий и бактериального гастроэнтерита [44] | |
| Инфекция верхних дыхательных путей 1 | Наличие сопутствующих признаков инфекции верхних дыхательных путей является обычным явлением у детей ясельного возраста. не исключают возможность аппендицита |
| Пневмония | Базальная пневмония может имитировать боль при аппендиците [45] Одновременная пневмококковая пневмония и аппендицит хорошо описаны в литературе [46] |
| Сепсис | острый аппендицит Подозрение и исключение в любом случае сепсиса, связанного с болью в животе и / или болезненностью живота [47] |
| Инфекция мочевыводящих путей | Воспаление брюшины может вызвать нарушения мочеиспускания и симптомы мочевого пузыря [48] |
| Тупая травма живота | Острый аппендицит может быть связан с тупой травмой живота [49-51] |
| Инвагинация | УЗИ брюшной полости в значительной степени зависит от оператора При наличии лихорадки, локализованной боли и осторожности у младенцев и маленьких детей аппендицит должен быть исключен [52 ] |
| NEC | При наличии в анамнезе НЭК вне недоношенных и признаков абдоминального целлюлита неонатальный аппендицит должен быть исключен [53] |
ЗАКЛЮЧЕНИЕ
Своевременная диагностика острого аппендицита у детей раннего возраста представляет собой сложную задачу из-за редкости заболевания, разнообразной формы проявления и быстрого развития осложнений.Высокий уровень подозрительности и знание конкретных красных флажков могут повысить диагностические навыки. Мы представляем диагностический алгоритм (рис. 2), который можно использовать для оценки острого аппендицита у детей младшего возраста, оптимизируя источники диагностики и ограничивая использование компьютерной томографии.
Рисунок 2 Диагностический алгоритм для оценки острого аппендицита у детей раннего возраста. WBC: количество лейкоцитов; CRP: C-реактивный белок; США: УЗИ.
P- Рецензент: Инс В., Капишке М., Радойчич Б.С. S- Редактор: Гонг XM L- Редактор: A E- Редактор: Wu HL
Детская больница Джонса Хопкинса
Что такое аппендицит?
Аппендикс — это небольшой орган, прикрепленный к толстой кишке в нижней правой части живота. Когда он заражается, это называется аппендицитом.
Аппендицит — неотложная помощь. Важно знать, на что обращать внимание, и сразу же получить медицинскую помощь.
Каковы признаки и симптомы аппендицита?
Первыми признаками аппендицита часто являются умеренная температура и боль в области пупка. Это может показаться просто болью в животе. Но при аппендиците боль обычно усиливается и перемещается в нижнюю правую часть живота.
Если у вашего ребенка болит живот, обратите внимание на следующие признаки аппендицита:
- сильная боль, в основном вокруг пупка или в правой нижней части живота (сначала боль может приходить и уходить, а затем становиться устойчивой и интенсивной)
- субфебрильная температура
- потеря аппетита
- тошнота (тошнота) и рвота (рвота)
- понос (особенно в небольших количествах, со слизью)
- Вздутие живота
Если боль распространяется по животу, это может означать, что аппендикс лопнул.Врачи называют это разорванным аппендицитом , и это серьезно. Высокая температура, достигающая 104 ° F (40 ° C), — еще один признак разрыва аппендикса.
Немедленно позвоните своему врачу, если вы считаете, что у вашего ребенка аппендицит. Чем раньше он пойман, тем легче будет вылечить.
Какие проблемы могут возникнуть?
Если инфицированный аппендикс не удалить, он может лопнуть через 48–72 часа после появления первых симптомов. Это может распространяться бактерии внутри тела.Инфекция может образовывать большое скопление гноя (абсцесс) или распространяться по всему животу.
Кто болеет аппендицитом?
Аппендицит чаще всего поражает детей и подростков в возрасте от 5 до 20 лет. У младенцев встречается редко.
Что вызывает аппендицит?
Когда аппендикс блокируется, может расти слишком много бактерий и вызывать инфекцию. Некоторые вещи, которые могут заблокировать приложение:
- стул твердый рок (какашки)
- Увеличение лимфатических узлов в кишечнике
- паразиты и другие инфекции
Аппендицит не заразен.Дети не могут заразиться от того, у кого это есть.
Как диагностируется аппендицит?
Симптомы аппендицита могут быть похожи на симптомы других заболеваний (например, камни в почках, пневмония или инфекция мочевыводящих путей). Поэтому для врачей может быть непросто поставить диагноз.
Чтобы узнать, есть ли у ребенка аппендицит, врач осмотрит живот на предмет боли и болезненности. Врач назначит анализы крови и мочи. Некоторым детям также делают рентген брюшной полости и грудной клетки, УЗИ или компьютерную томографию.
Медицинская бригада может посоветовать вам не давать ребенку еды или питья. Это на случай, если вашему ребенку понадобится операция.
Как лечится аппендицит?
Хирург будет удалять инфицированный аппендикс. Это называется аппендэктомией. Чаще всего хирурги используют небольшое устройство, называемое лапароскоп удалить аппендикс через небольшой разрез на животе. Дети, которым делают эту операцию, обычно остаются в больнице в течение дня.
Бригада по уходу может дать вашему ребенку внутривенные (IV) жидкости и антибиотики до и после операции.Это помогает предотвратить такие проблемы, как инфекция. Дети получают обезболивающее, если они им нужны.
Ребенку с разрывом аппендикса может потребоваться более длительное пребывание в больнице после аппендэктомии. Это дает антибиотикам время убить любые бактерии, которые распространяются в организме.
Можно ли предотвратить аппендицит?
Нет способа предотвратить аппендицит. Но когда дети быстро получают нужную медицинскую помощь, врачи обычно находят и лечат ее без проблем.
Примечание. Вся информация предназначена только для образовательных целей.Для получения конкретных медицинских рекомендаций, диагностики и лечения проконсультируйтесь с врачом.© 1995-2021 KidsHealth® Все права защищены. Изображения предоставлены iStock, Getty Images, Corbis, Veer, Science Photo Library, Science Source Images, Shutterstock и Clipart.com
6 Симптомы аппендицита, о которых должны знать все родители
Страшная мамочка и Ульрика / GettyЛюбой, у кого есть ребенок, знает, что у них часто болит живот. Одна из самых распространенных детских жалоб — от задержки мочеиспускания и дефекации до употребления слишком большого количества тарелок мороженого — это расстройство желудка.И хотя существует множество причин тошноты и боли в животе, одной из возможных причин является аппендицит. Да, воспаленный аппендикс может вызывать широкий спектр симптомов, и родители должны помнить об этом. Почему? Потому что аппендицит — это обычное дело. Он поражает 1 из 1000 человек, живущих в США, и потому, что (если его не лечить) аппендицит может быть серьезным — даже опасным для жизни.
Вот все, что вам нужно знать об аппендиците, от его наиболее распространенных признаков и симптомов.
Что такое аппендицит?Согласно клинике Майо, «аппендицит — это воспаление аппендикса, мешочка в форме пальца, который выступает из толстой кишки в нижнюю правую часть живота».
Насколько распространено это заболевание, особенно у детей?Хотя аппендицит является распространенным явлением — ежегодно от него страдают около 70 000 детей в Соединенных Штатах, — заболевание часто поражает детей в возрасте от 10 до 19 лет.Аппендицит редко встречается у младенцев, но может возникнуть.
При этом у детей любого возраста может развиться аппендицит. Моей дочери было семь лет, когда у нее случился острый приступ.
Каковы симптомы? Motortion / GettyСимптомы аппендицита варьируются от человека к человеку и от случая к случаю. Однако, по данным Kids Health, «первыми признаками аппендицита часто являются умеренная температура и боль в области пупка».
«Боль при аппендиците может начинаться с легких спазмов», — говорится в статье на Healthline.«Со временем она часто становится более устойчивой и серьезной».
Конечно, есть и другие симптомы. Часто возникают желудочно-кишечные расстройства, например, у вашего ребенка может возникнуть тошнота, диарея или рвота. Также может произойти потеря аппетита, а несварение желудка и лихорадка указывают на то, что что-то не так.
«Если боль распространяется по животу, это может означать, что аппендикс лопнул», — поясняет Kids Health. «Врачи называют это разрывом аппендицита, и это серьезно. Высокая температура, достигающая 104 ° F (40 ° C), — еще один признак разрыва аппендикса.”
Как диагностируется аппендицит?Аппендицит сложно диагностировать. В конце концов, симптомы аппендицита имитируют несколько других состояний, включая желудочные клопы и камни в почках. По этой причине врачи обычно применяют многоступенчатый процесс.
«Чтобы выяснить, есть ли у ребенка аппендицит, врач осмотрит живот на предмет боли и болезненности», — поясняет Kids Health. «Врач [также] назначит анализы крови и мочи, а некоторым детям также сделают рентген брюшной полости и грудной клетки, УЗИ или компьютерную томографию.”
Как лечится аппендицит? Лидерина / GettyЕсть только один способ лечения аппендицита. Чтобы облегчить симптомы, инфицированный орган необходимо удалить с помощью операции, называемой аппендэктомией. В большинстве случаев хирурги используют лапароскоп для удаления аппендикса через небольшой разрез на брюшной полости. Обычно пребывание в больнице составляет всего один день.
Однако в некоторых случаях могут использоваться традиционные методы: например, хирург может сделать разрез в нижней правой части живота.У детей также может быть длительное пребывание в больнице, особенно если аппендикс разорвался до удаления.
Какие потенциальные побочные эффекты могут возникнуть?Хотя аппендэктомия считается рутинной процедурой — ежегодно выполняется около 300 000 операций, — могут возникнуть осложнения. У некоторых людей будет абсцесс после аппендэктомии. У других могут быть инфекции, и, по данным клиники Кливленда, также возможна непроходимость кишечника. Однако наибольший риск не во время операции; это приора.При отсутствии лечения аппендицит может иметь опасные или, возможно, опасные для жизни последствия.
«Если не удалить инфицированный аппендикс, он может лопнуть через 48–72 часа после появления первых симптомов», — поясняет Kids Health. «Это может распространять бактерии внутри тела. Инфекция может образовывать большое скопление гноя (абсцесс) или распространяться по всему животу ».
«Бактериальные инфекции также могут поражать другие органы в брюшной полости», — говорится в статье на Healthline. «Например, бактерии из разорванного абсцесса или аппендикса могут попасть в мочевой пузырь или толстую кишку.Он также может попасть с кровотоком в другие части вашего тела ». По этой причине очень важно вылечить аппендицит как можно скорее.
Вы также должны доверять своей интуиции. Немедленно позвоните своему врачу, если считаете, что у вашего ребенка аппендицит. Чем раньше он пойман, тем легче будет вылечить.
знаков, на которые стоит обратить внимание,
Автор: Г-н Стефано ДжулианиОпубликовано: 07.10.2018
Отредактировал: Кэл МерфиАппендицит может стать серьезной проблемой в любом возрасте.При всех болях в животе, которые могут испытывать дети, это может быть трудно обнаружить. Стефано Джулиани , ведущий лондонский детский хирург, дает нам краткую информацию о том, как диагностируется аппендицит у детей и что с этим можно сделать.
У моего ребенка аппендицит?Боль в животе очень часто встречается у детей и чаще всего не вызвана острым аппендицитом. Для подтверждения диагноза аппендицита важно обратиться к детскому хирургу , который является экспертом в этой области.Аппендицит у детей проявляется иначе, чем у взрослых, и подтвердить его диагноз может быть сложно.
Каковы симптомы аппендицита?Боль в середине живота, мигрирующая в правую часть живота, часто является первым признаком аппендицита. Это важно для дифференциации аппендицита от гастроэнтерита, который обычно начинается с рецидивирующей рвоты или диареи.
Наряду с болями в животе у большинства детей с аппендицитом наблюдается потеря аппетита , субфебрильная температура и снижение активности . Если ваш ребенок жалуется на сильную боль в животе, не играет, не смеется и не ест, вам следует немедленно обратиться к врачу.
Насколько серьезен аппендицит?Аппендицит — это хирургическая проблема , и если ее быстро не распознать, она может усложниться и привести к тяжелой форме инфекции, поражающей все тело, известной как сепсис .Ежегодно дети тяжело заболевают и даже умирают от осложненного аппендицита. Тревоги для распознавания больного ребенка, которого необходимо немедленно показать врачу:
- Кровь либо в рвоте, либо в стуле
- Зеленая жидкость Рвота
- Сильная боль в животе при надавливании на живот (особенно при надавливании, а затем внезапном отпускании)
- Вздутие живота .
Диагностика аппендицита у детей может быть трудной из-за отсутствия специального теста, а симптомы могут быть очень похожи на гастроэнтерит, пищевое отравление или респираторное заболевание. Лучший способ диагностировать острый аппендицит — это сочетание типа и продолжительности симптомов с медицинским осмотром , проведенным детским хирургом-экспертом .
Иногда диагноз может быть не сразу ясен, и по этой причине использование анализов крови, и сканирования брюшной полости может добавить полезную информацию. У детей младшего возраста с непродолжительными симптомами может потребоваться наблюдение в больнице для оценки прогрессирования заболевания до подтверждения диагноза аппендицита.
Острый аппендицит часто лечат хирургическим путем, удаляют воспаленный аппендикс. .Опытный детский хирург выполняет операцию с использованием минимально инвазивных методов («замочная скважина») , чтобы обеспечить более быстрое восстановление и лучший косметический результат.
Есть сложные случаи аппендицита, при которых вместо срочного хирургического вмешательства может помочь длительный курс антибиотиков, поскольку инфекция настолько запущена, что операция может быть слишком рискованной для кишечника. Это лечение только антибиотиками называется консервативное лечение аппендицита и должно тщательно контролироваться детским хирургом-специалистом.
Если вас беспокоит аппендицит у вашего ребенка, запишитесь на прием к специалисту здесь.

 Начало болей внезапное — «среди полного здоровья». Интенсивность болей различная – от «тупой, ноющей» до резкой. Симптом «перемещения боли» в правую подвздошную область (типичное место расположения червеобразного отростка) встречается редко, как правило, у детей старшего возраста. Маленькие дети часто показывают на область пупка, занимают вынужденное положение в кроватке, становятся вялыми, малоподвижными, отказываются от активных игр.
Начало болей внезапное — «среди полного здоровья». Интенсивность болей различная – от «тупой, ноющей» до резкой. Симптом «перемещения боли» в правую подвздошную область (типичное место расположения червеобразного отростка) встречается редко, как правило, у детей старшего возраста. Маленькие дети часто показывают на область пупка, занимают вынужденное положение в кроватке, становятся вялыми, малоподвижными, отказываются от активных игр. 08.2017 08:59
08.2017 08:59