Направление на кесарево сечение – Как получить направление на плановое кесарево?
про кесарево и направление на него — запись пользователя Анастасия (id774254) в сообществе Образ жизни беременной в категории Роддома, графики закрытия
у меня плановое кесарево. Как говорила моя гиня с моим диагнозом кесарят в 38 недель. Назначила дату, чтобы я пришла. Типа она даст направление и я поеду лягу в патологию.Я пришла. Сказала , что хочу в определенный роддом. Она мне дала направление. От кареты скорой я отказалась.
Мы поехали в роддом сами на машине. Приехали,зашла в приемное отделение. Они посмотрели направление,спустили сверху врача… она пришла, посмотрела. +выписка у меня из другого роддома была(попала туда за неделю до 38 недель,в связи с чем и выбрала другой роддом. тот ужасен) и говорит
— мест нет. на 80 койках лежат 93 человека (это правда потому что мою подружку сегодня положили туда,там теперь в палатах стоят доп кровати. не 2 а 3!) и охотно вообще тебе валяться? у тебя всего 38 недель.а кесарить будем только ближе к 40.
и предложила мне дневной стационар. а я и не стала отказываться. Она на обратной стороне моего направления написала что то там…от кого,почему,с чьего разрешения… и сказали приехать завтра в главный вход в кабинет такой то.
Я приехала. Они оформили карту,посмотрели на кресле,отправили на узи.(среда) сказали приехать в пятницу сдать анализы все + ктг. И вот сегодня ездила- ктг+конс анестезиолога+конс терапевта. Дата кесарева 6 февраля. В четверг приеду,на ктг и отдадут документы. а на утро к ним на операцию. вот.
т.е. получается , что за время дневного стационара я была там 3 раза.
и + прямиком из дома на операцию.
Если что (ТТТ) я еду прямиком в мой роддом и они принимают меня в любом случае и делают экстренно КС. Сейчас получается как ..они ведут мою беременность, и они за меня отвечают.
а вообще если бы места были,то положили бы наверное. Но мне так больше нравится)) я дома,а не там)) Совсем скоро уже плановое..несколько дней осталось)) ооочень страшно)) но..настраиваюсь на лучшее))www.babyblog.ru
когда делают и как проходит / Mama66.ru
Естественные роды – обычный, предусмотренный природой способ появления на свет. Но иногда по ряду причин рожать естественным путем бывает опасно для жизни и здоровья женщины и ее ребенка. В этом случае врачи решают проблему хирургическим путем и прибегают к такому методу, как плановое кесарево сечение. Так называют родоразрешающую операцию, распространенную в акушерской практике. Ее смысл заключается в том, что ребенка извлекают через разрез на матке. Несмотря на то, что она проводится часто и спасает жизни тысячам детей, осложнения после нее тоже случаются.
Иногда операцию выполняют экстренно. К экстренному родоразрешению хирургическим путем прибегают, если в процессе естественных родов возникли осложнения, угрожающие жизни и здоровью ребенка или матери.
Плановое кесарево сечение – операция, которую назначают еще во время беременности. Она проводится только по серьезным показаниям. Когда назначают плановое кесарево сечение, на каком сроке делают операцию и как избежать осложнений?
Показания к кесареву сечению
Показания разделяют на абсолютные, то есть такие, при которых возможность самостоятельных родов исключена, и относительные.
Перечень абсолютных показаний:
- плод, масса которого превышает 4 500 гр;
- операции на шейке матки в прошлом;
- наличие двух и более рубцов на матке или несостоятельность одного из них;
- анатомически узкий таз;
- деформация тазовых костей вследствие ранее перенесенных травм;
- тазовое предлежание плода, если его масса превышает 3600 гр;
- полное предлежание плаценты;
- двойня, если один из плодов находится в тазовом предлежании;
- плод находится в поперечном положении.
Перечень относительных показаний:
- генитальный герпес;
- миома матки;
- миопия высокой степени;
- сахарный диабет;
- наличие злокачественных или доброкачественных опухолей;
- гестоз;
- слабая родовая деятельность.
Как правило, решение о плановом кесаревом принимается при наличии хотя бы одного абсолютного показания или совокупности относительных. Если показания только относительные, необходимо взвесить риск от операции и риск осложнений, которые могут проявиться в естественных родах.
Когда проводят операцию
На каком сроке делают плановое кесарево, в каждом конкретном случае решает врач, но все же существуют определенные рекомендуемые рамки. Необходимо сопоставить дату последней менструации, на сколько недель развит плод, в каком состоянии находится плацента.
Основываясь на этих сведениях, принимают решение, когда именно следует начать родоразрешение.
Иногда врачи в роддоме на вопрос пациентки, когда делают плановое кесарево сечение, отвечают, что целесообразно дождаться начала первых легких схваток. В таком случае женщину госпитализируют в роддом заранее, чтобы не пропустить начало родовой деятельности.
Беременность считается доношенной, когда достигает срока 37 недель. Следовательно, до этого времени проводить операцию рано. С другой стороны, после 37 недель схватки могут начаться в любой момент.
Дату, когда делают плановое кесарево сечение, стараются максимально приблизить к предполагаемой дате родов. Но, поскольку к концу срока плацента стареет и начинает хуже выполнять свои функции, чтобы не допустить кислородного голодания у плода, операцию назначают на срок 38-39 недель.
Именно в это время женщина госпитализируется в дородовое отделение родильного дома для сдачи всех необходимых перед операцией анализов.
Хирургический способ родов не является противопоказанием к повторным беременностям. Но если у женщины уже есть рубец на матке, значит, второй ребенок родится этим же способом. Наблюдение за беременной в этом случае особенно тщательное.
Второе плановое кесарево сечение также делают на сроке 38-39 недель, но, если у врача возникают сомнения относительно состоятельности первого рубца, он может принять решение прооперировать пациентку раньше.
Подготовка к плановому кесареву сечению
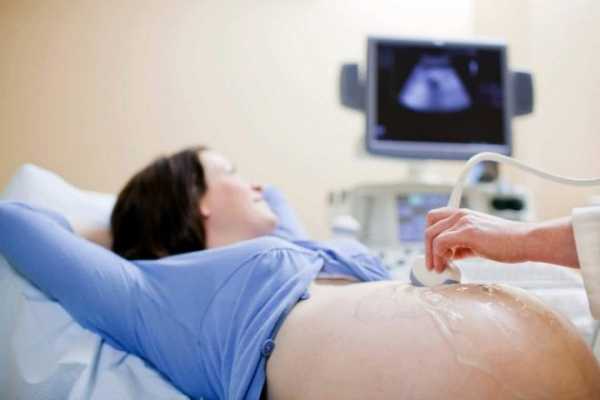
К появлению малыша таким не совсем обычным способом необходимо готовиться. Обычно, когда делают плановое кесарево, беременная госпитализируется за пару недель до дня предполагаемых родов. Для подготовки к плановому кесареву сечению у нее возьмут анализы мочи и крови, определят группу крови и резус-фактор, проверят мазок из влагалища на степень чистоты. Необходимо следить и за состоянием плода. С этой целью проводятся ультразвуковое исследование и кардиотокография (КТГ). На основании этих исследований делают выводы о самочувствии ребенка в утробе.
Конкретную дату и время операции определяет врач, имея на руках результаты всех анализов и исследований. Обычно все плановые операции проводят в первой половине дня. За день до назначенной даты с пациенткой встречается анестезиолог, чтобы обговорить, какой вид анестезии будет использоваться, выяснить, нет ли у женщины аллергии на какие-либо медицинские препараты.
Накануне кесарева сечения питание должно быть легким, а после 18-19 часов запрещается не только есть, но и пить.
Утром проводят очистительную клизму и сбривают волосяной покров на лобке. Необходимо позаботиться о профилактике тромбоза глубоких вен. С этой целью ноги забинтовывают эластичным бинтом или просят роженицу надеть специальные компрессионные чулки.
В операционную пациентку завозят на каталке. На операционном столе в мочеиспускательный канал вводится катетер, извлекается он уже в послеоперационной палате. Нижняя часть живота обрабатывается антисептическим раствором, на уровне грудной клетки устанавливают специальную ширму, чтобы закрыть женщине обзор операционного поля.

Ход операции
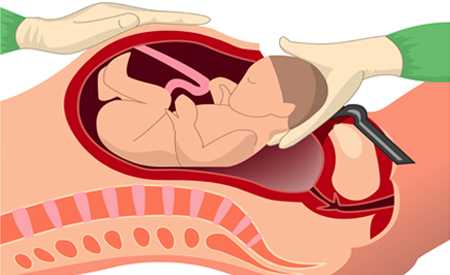
Чтобы снизить уровень волнения перед операцией, полезно знать, как делают плановое кесарево сечение. После подачи наркоза хирург производит два разреза. Первым разрезом рассекается брюшная стенка, жир, соединительные ткани. Вторым разрезом — матка.
Разрез может быть двух видов:
- Поперечный (горизонтальный). Производится немного выше лобка. При таком способе разреза существует низкая вероятность того, что кишечник или мочевой пузырь окажутся задеты скальпелем. Восстановительный период проходит более легко, образование грыж сводится к минимуму, и заживший шов выглядит достаточно эстетично.
- Продольный (вертикальный). Этот разрез проходит от лобковой кости до пупка, при этом обеспечивается хороший доступ к внутренним органам. Брюшную полость рассекают продольно, если необходимо операцию выполнить экстренно.
Плановое кесарево сечение, на каком сроке его бы ни делали, при условии отсутствия угрозы для жизни плода выполняется чаще с помощью горизонтального разреза.
Далее, врач запускает руку в полость матки и осторожно извлекает плод. Пуповина перерезается, и младенец передается неонатологу, который оценит его состояние по шкале Апгар.
Хирург удаляет из матки послед, и разрез ушивается с помощью синтетических материалов. Точно так же восстанавливается целостность брюшной стенки. Внизу живота остается косметический шов. После его обеззараживают и накладывают защитную повязку.
Если в ходе работы хирургов не возникает никаких осложнений, операция длится от 20 до 40 минут, после чего пациентку переводят в послеоперационную палату.
Возможные осложнения и их профилактика
При хирургических родах и в послеоперационном периоде могут возникнуть осложнения. Они не зависят от того, на каком сроке делают плановое кесарево сечение.
Распространенными осложнениями являются следующие:
- Большая кровопотеря. Если женщина рожает сама, допустимой кровопотерей считается 250 мл крови, а при хирургическом родоразрешении женщина может потерять ее в количестве до одного литра. Если кровопотеря слишком велика, потребуется переливание. Самое грозное последствие при обильном кровотечении, которое не удается остановить – необходимость удаления матки.
- Образование спаек. Так называют уплотнения из соединительной ткани, которые «сращивают» один орган с другим, к примеру, матку с кишечником или петли кишечника между собой. После полостного вмешательства спайки образуются практически всегда, но если их слишком много, возникают хронические боли в брюшной области. Если спайки образуются в маточных трубах, повышается риск развития внематочной беременности.
- Эндометрит – воспаление полости матки, спровоцированное попаданием в нее болезнетворных бактерий. Симптомы эндометрита способны проявить себя как в первый день после операции, так и на 10 сутки после родов. Подробнее о эндометрите→
- Воспалительные процессы в области шва, вследствие проникновения в шов инфекции. Если вовремя не начать антибактериальную терапию, может потребоваться хирургическое вмешательство.
- Расхождение шва. Его может спровоцировать поднятие женщиной тяжестей (свыше 4 килограммов), также расхождение шва является следствием развития в нем инфекции.
Чтобы предупредить возникновение осложнений, врачи принимают меры еще до начала операций. Чтобы не допустить развития эндометрита, перед операцией женщине делают укол антибиотика.
Антибактериальная терапия продолжается и несколько дней после. Предупредить образование спаек можно, посещая физиопроцедуры и занимаясь специальной гимнастикой.
Восстановительный период
После родов матка возвращается в прежнее состояние спустя 6-8 недель. Но восстановительный период после хирургических родов длится дольше, чем после естественных. Ведь матка травмирована, и не всегда шов заживает благополучно.
Во многом восстановительный период зависит от того, как проходило плановое кесарево, насколько оно было сделано удачно.

По окончании операции пациентка перемещается в послеоперационную палату или палату интенсивной терапии. Чтобы предупредить возникновение инфекционных осложнений, проводят антибактериальную терапию.
Чтобы снять боль, делают обезболивающие уколы. И общий, и спинальный наркоз замедляют работу кишечника, поэтому в первые 24 часа после вмешательства позволительно только пить воду.
Но уже на второй день можно употреблять куриный бульон с сухариками, кефир, йогурт без добавок. 6-7 дней следует соблюдать режим питания, как после всякой полостной операции: отсутствие жирной, жареной, острой пищи. По прошествии этого срока можно вернуться к привычному режиму питания.
Крайне нежелательно возникновение запоров. Рекомендовано употребление слабящих продуктов, но, если это не помогает, придется прибегнуть к применению слабительных средств. Если женщина кормит грудью, в аннотации к ним должно быть указано, что применение в период грудного вскармливания разрешается.
В период нахождения женщины в роддоме ей ежедневно обрабатывают послеоперационный шов.
После выписки нужно продолжать делать это самостоятельно с помощью перекиси водорода и зеленки. Если шов гноится, из него выделяется сукровица, появились стреляющие боли – необходимо сказать об этом врачу. Подробнее: уход за швом после кесарева→
В первые недели не рекомендуется поднимать ничего тяжелее веса ребенка. Вернуться к занятиям фитнесом можно не раньше, чем через 8 недель и только после осмотра у врача. Это относится и к возобновлению половой жизни.
Прежде чем принимать решение о том, что необходимо сделать плановое кесарево, на каком сроке его лучше произвести, врач должен проанализировать все показания со стороны матери и ребенка, а также учесть вероятные неблагоприятные последствия для женского здоровья.
Эта операция многим женщинам кажется простой, но для того, чтобы она прошла благополучно, врач должен иметь высокую квалификацию, а сама роженица должна соблюдать все рекомендации относительно восстановительного периода.
Автор: Елизавета Клокова,
специально для Mama66.ru
Полезное видео о плановом кесаревом сечении
Советуем почитать: Разрыв шейки матки при родах
mama66.ru
Плановое кесарево сечение: чего ожидать? — Роды
Все большее количество детей появляется на свет путем хирургической операции кесарева сечения, когда плод и плаценту извлекают через разрез в брюшной стенке и матке. В различных роддомах кесарево сечение составляет 12-27% от всех родов, а в некоторых клиниках достигает 50%. Так или иначе, будущей маме нужно знать, что представляет собой эта операция, особенно, если ей показано плановое кесарево сечение (ПКС). Как говорится: «предупрежден – значит, вооружен».
1-2 недели до ПКС
Обычно врач, ведущий беременность за 1-2 недели до предполагаемой даты родов (ПДР) дает направление в роддом, где женщине предстоит пройти дополнительное обследование: анализы крови и мочи, определение группы крови и резус-фактора, мазок на степень чистоты влагалища. Кроме этого, накануне операции оценивается состояние плода при помощи ультразвукового исследования (УЗИ), допплерометрии в сосудах системы «мать-плацента-плод» и кардиотокографии (КТГ). Если есть договоренность с роддомом и нет тяжелых осложнений беременности, то можно пройти обследование до госпитализации и явиться в стационар накануне ПКС или непосредственно в день операции. Вместе с тем, в последнее время врачи настоятельно рекомендуют, и небезосновательно, сдать во время беременности 300 мл плазмы крови на случай, если во время операции потребуется переливание.
Дата рождения малыша выбирается с учетом следующих факторов:
- состояние матери и плода;
- пожелание пациентки;
- максимальная приближенность к ПДР.
Перед ПКС
Плановые операции проводят преимущественно в утренние или дневные часы, в связи с чем вечером нужно принять душ и сбрить волосы на лобке. Ужин должен быть легким, а с утра принимать пищу не рекомендуется. Если женщина утром не опорожнила кишечник, то перед операцией ей делают очистительную клизму. Одежда и личные вещи сдаются на хранение, роженица остается в тапочках и «казенной» рубашке. С собой разрешают взять мобильный телефон, зарядку и бутылочку воды без газа.
Далее, пациентке предстоит беседа с анестезиологом. Он расскажет о видах обезболивания, выяснит, переносила ли женщина наркоз в прошлом, как проходила реабилитация, нет ли противопоказаний к применению конкретных препаратов. При необходимости, уточняется вес пациентки для выбора индивидуальной дозировки препарата. На основании полученной информации врач предложит оптимальный вариант анестезии. Стоит упомянуть, что сегодня в большинстве случаев применяется регионарная (спинальная, реже эпидуральная) анестезия, как наиболее безопасная и для матери, и для плода. Общий наркоз используется, только если есть противопоказания к регионарному обезболиванию. Затем женщина должна письменно подтвердить свое согласие на операцию и предложенный вид анестезии.
Во время операции
В операционной пациентка надевает бахилы и шапочку. Для профилактики тромбоза используются эластичные бинты или компрессионные чулки. Все остальное пациентка снимает. Ей помогают устроиться на операционном столе. После проведения анестезии (для укола надо повернуться на бок, а потом снова лечь на спину) ей подключается капельница и надевается манжета для измерения артериального давления. Верхнюю часть туловища отгораживают от операционного поля ширмой. Ставят катетер для отвода мочи, обрабатывают живот антисептиком и накрывают стерильной простыней.
 Далее, врач рассекает брюшную стенку и матку, вручную извлекает плод, перерезает пуповину и передает ребенка на обработку. С начала операции до этого момента проходит всего 5-10 минут. Затем матери показывают малыша, в некоторых роддомах ненадолго прикладывают его к груди и уносят в отделение новорожденных. После этого врач отделяет плаценту, обследует полость матки и зашивает ее рассасывающимися шовными материалами. На брюшную стенку накладывают косметический внутрикожный шов, обрабатывают его антисептиком и накладывают повязку. Вся операция в целом занимает около 30-40 минут.
Далее, врач рассекает брюшную стенку и матку, вручную извлекает плод, перерезает пуповину и передает ребенка на обработку. С начала операции до этого момента проходит всего 5-10 минут. Затем матери показывают малыша, в некоторых роддомах ненадолго прикладывают его к груди и уносят в отделение новорожденных. После этого врач отделяет плаценту, обследует полость матки и зашивает ее рассасывающимися шовными материалами. На брюшную стенку накладывают косметический внутрикожный шов, обрабатывают его антисептиком и накладывают повязку. Вся операция в целом занимает около 30-40 минут.
Первые сутки после ПКС
Приблизительно сутки женщина проводит в палате интенсивной терапии (ПИТ), где проводится круглосуточный мониторинг ее состояния. Сразу после операции на нижнюю часть живота прикладывают пузырь со льдом для снижения кровопотери и сокращения матки. После окончания действия анестезии вводят обезболивающие, а также препараты для нормализации функционирования желудочно-кишечного тракта и сокращения матки. Кроме этого для восполнения потери жидкости вводят физиологический раствор.
 Первые несколько часов новоиспеченная мама должна лежать. В это время она может испытывать озноб, боли внизу живота, слабость, жажду. Вставать, а вернее, сначала только садиться, можно примерно через 6-8 часов после операции. Когда пройдет головокружение, можно встать. Чуть позже медсестра поможет пациентке дойти до санузла. Во время пребывания в ПИТе, можно пить воду без газа, нежирный куриный бульон. Малыш все это время находится в отделении новорожденных, каждые несколько часов его приносят для общения с мамой.
Первые несколько часов новоиспеченная мама должна лежать. В это время она может испытывать озноб, боли внизу живота, слабость, жажду. Вставать, а вернее, сначала только садиться, можно примерно через 6-8 часов после операции. Когда пройдет головокружение, можно встать. Чуть позже медсестра поможет пациентке дойти до санузла. Во время пребывания в ПИТе, можно пить воду без газа, нежирный куриный бульон. Малыш все это время находится в отделении новорожденных, каждые несколько часов его приносят для общения с мамой.
До выписки из роддома
Уже на следующий день женщину переводят в послеродовое отделение, где она самостоятельно ухаживает за малышом. Обезболивание прекращают обычно на 3 день после ПКС. Ежедневно обрабатывают область шва дезинфицирующим раствором. На 4-6 день назначают анализы крови и мочи, УЗИ рубца, матки, придатков и смежных органов, проводят гинекологический осмотр на кресле. Если все в порядке, то на 6-7 день маму вместе с малышом выписывают.
Дома
Принимать душ можно спустя 1-2 недели после даты ПКС, а ванну – через 1,5 месяца. В течение 2 месяцев противопоказаны большие физические нагрузки и половые контакты. Женщинам, перенесшим ПКС, особенно ответственно нужно подойти к вопросу контрацепции, так как планировать следующую беременность желательно не ранее, чем через 2 года после операции.
www.babyplan.ru
Как и когда делают плановое кесарево сечение
- Мама, а как детки появляются на свет?, – спрашивает четырехлетняя Настя.
- Дядя разрезает животик, вынимает лялечку и все, – отвечает мама, решив не посвящать малолетнюю дочь во все тонкости настоящего родоразрешения. Но доля правды в ее рассказе все-таки есть, ведь огромное количество малышей на планете появились на свет именно так – посредством операции кесарева сечения.
Почему женщине проводят кесарево сечение? Во-первых, бывают случаи, когда этого требуют условия, сложившиеся спонтанно, связанные с состоянием здоровья мамы или малыша или какими-нибудь экстренными ситуациями. Во-вторых, бывают плановые операции, о необходимости проведения которых женщины знают еще задолго до родов. О них мы и поговорим в этой статье.
Как нужно готовиться к плановому кесареву сечению?
В первую очередь, морально. Женщина должна, отбросив все эмоции и волнения, успокоиться и настроиться только на самое лучшее. Необходимо довериться своему врачу (ведь для него, в отличие от пациентки, это не первая, а «енная» операция) и радоваться тому, что очень скоро долгожданный малыш будет сладко сопеть рядом. Если все же волнения очень сильные, стоит поговорить с мужем, подругой, а то и психологом.
Когда дата операции уже совсем близко, за 1-2 недели, будущая мама, собрав все необходимое, отправляется в родильный дом. Это необходимо для того, чтобы тщательно провести обследования для оценки состояния плода (ультразвуковое исследование и кардиотокографию), а также матери (анализы крови и мочи, степень чистоты влагалища (сдается мазок)). Кроме этого, даже если женщина уже делала подобные анализы, у нее все-равно возьмут кровь на определение группы крови и резус-фактора. Если врачи обнаружат какие-либо отклонения, женщине будет проведено медикаментозное лечение.
Так же врач установит точную дату операции. Как правило, этот день выбирают как можно ближе к предполагаемой дате родов, учитывая состояние женщины и плода, а также пожелания будущей мамы.
Иногда, если ничего не препятствует и состояние как мамы, так ребенка удовлетворительное, чтобы не находиться в роддоме длительное время, обследование можно пройти до госпитализации, а в стационар поступить за день до планового кесарева сечения или даже непосредственно в день операции.
Что происходит в день плановой операции кесарева сечения?
Как правило, такие операции проводят утром. Реже – днем. Поэтому с вечера женщина должна принять принять душ и, если есть необходимость, сбрить волосы на лобке. Пища, которую женщина принимает на ужин, должна быть легкой. Утром кушать вообще нельзя. В стационаре медсестра поможет сделать клизму, чтобы, как и перед любой полостной операцией, очистить кишечник.
После этого с женщиной проведет беседу врач-анестезиолог, который расскажет о том, что и как будет происходить с ней во время операции в плане обезболивания. Скорее всего, это будет спинальная анестезия, то есть когда операция проводится при сознании женщины. Но, если есть какие-либо противопоказания, пациентке будет предложена общая анестезия. Согласие на операцию и определенный вид анестезии фиксируют в письменном виде.
Как проходит плановая операция кесарева сечения
Перед входом в операционную женщине дают бахилы и шапочку, а также просят надеть эластичные бинты. Последние необходимы, чтобы уберечь женщину от развития тромбоза. На столе женщина лежит нагишом. Сначала анестезиолог вводит лекарственный препарат, затем медперсонал ставит капельницу и подключает аппарат для измерения артериального давления. Также устанавливается катетер для отвода мочи. Когда все это готово, место, где будет проводиться разрез, обрабатывается антисептическим препаратом.
Поскольку между лицом женщины и местом операции устанавливается ширма, рядом с ней, если женщина в сознании, может находиться родной человек: муж, мама, подруга. Правда, такая практика разрешена не во всех роддомах, поэтому про возможность присутствовать «группы поддержки» на таких родах нужно уточнять заранее.
Сама процедура извлечения ребенка длиться не более 10 минут. Этого времени хватает для того, чтобы рассечь брюшную стенку и матку, достать малыша и перерезать пуповину. Дальше начинается «чистка». Врач отделяет плаценту, обследует полость матки и зашивает ее. Потом он накладывает шов на брюшную стенку. Этот шов обрабатывают и накладывают повязку. Сверху – пузырь со льдом. Это позволит уменьшить кровотечение и стимулировать сокращения матки. На этом операция заканчивается, а новоиспеченную маму переводят в палату интенсивной терапии.
Послеоперационный период
В палате интенсивной терапии женщина находится под пристальным вниманием врачей. Чтобы скорее прийти в норму, восстановиться после операции и избежать различных осложнений, ей вводят различные препараты. В первую очередь, это антибиотики и различные обезболивающие. Последние начинают вводить, как только прекратится действие анестезии. Для нормализации функционирования желудочно-кишечного тракта, а также лучшего сокращения мышечных тканей матки также дают необходимые лекарства. А чтобы восполнить потери жидкости в организм новоиспеченной мамы вводят физиологический раствор. В первое время женщина может ощущать боли внизу живота, общую слабость, головокружения. Возможен озноб и повышенное чувство жажды.
В первые 6-8 часов пациентке нельзя не то, чтобы вставать, но даже садиться. По истечению этого времени, с помощью родственников или медперсонала можно сесть на кровати. Рацион «прооперированой мамы» не особо шикарный. Сначала, в первые сутки, можно пить только воду. Уже на вторые можно побаловать себя нежирным куриным бульоном (при варке первую воду сливают) и жидкими кашами (особенно подойдет овсяная). Так называемую «нормальную» пищу можно употреблять с третьей недели, а пока необходимо полюбить и диетическое питание.
Через сутки женщину из палаты интенсивной терапии переводят в послеродовое отделение. Там она находится вместе с малышом. Если нет какого-либо рода осложнений, мама вполне может справиться с несложными задачами: покормить ребенка, помыть, переодеть его. Но, даже если самочувствие хорошее, переутомляться все же не стоит.
Приблизительно через 2-3 сутки после планового кесарева сечения прекращают обезболивание. Но область шва каждый день тщательно обрабатывают дезинфицирующим раствором. Иногда у женщины начинаются проблемы с кишечником. В таких случаях врач пропишет слабительные. Это может быть как привычная клизма, так и глицериновые свечи. Через 4-6 дней женщине необходимо сдать анализы крови и мочи, провести УЗИ рубца, матки, а также придатков и смежных органов. Гинеколог проведет внешний осмотр, чтобы убедиться в том, что все в порядке. Если претензий к состоянию здоровья мамы и малыша у медработников не будет, приблизительно через их выпишут домой.
Поведение женщины дома после ПКС
Находясь дома, такой женщине особенно нужна помощь, ведь многую работу ей просто противопоказано выполнять. Особенно нужно подумать о помощнике, если в семье уже есть ребенок. Если старшенькому 2-3 года, он с чрезвычайной настойчивостью будет требовать маминого внимания и заботы. Женщина должна стараться уделять внимание первому ребенку, избегая того, чтобы брать его на руки. Особенно противопоказано нервничать.
Переходя на более привычное питание, все-равно нужно следить за рационом. По этому поводу следует посоветоваться не только со своим врачом, но и с педиатром.
После планового кесарева сечения через 1-2 недели можно принимать душ. А вот ванну (не горячую!) – только через 1,5 месяца.
Необходимо объяснить мужу, что, как минимум, на протяжении 2 месяцев женщине противопоказаны большие физические нагрузки и половые контакты. Не в последнюю очередь нужно подумать о контрацепции. Следующую беременность можно планировать не раньше чем через 2 года.
Специально для beremennost.net Ольга Ризак
Плановое кесарево сечение: отзывы
beremennost.net
Кесарево сечение: список показаний 2019
О возможном вреде препаратов, которые применяются во время проведения кесарева сечения, а также о последствиях пренебрежения необходимости для ребенка пройти по родовым путям сказано немало. Но некоторые мамы до сих пор думают, что «рожать» на операционном столе, благодаря сделанному врачом надрезу в брюшной стенке, легче. Единицы идут к врачу проситься на КС. Между тем, существуют четкие показания к кесареву сечению в официальном списке 2019 года.
Где законодательно закреплены показания к кесареву сечению
На территории стран СНГ, сюда входят и Россия, и Украина, и Беларусь, действуют унифицированные медицинские протоколы, в которых четко прописаны абсолютные и относительные показания для назначения кесарева сечения. В большинстве случаев они относятся к ситуациям, когда естественные роды несут в себе угрозу для здоровья и жизни матери и плода.
Если врач КС рекомендует, нельзя от него отказываться, ведь, как говорится, все правила написаны кровью. Есть государства, в которых сама мама решает, как ей рожать. Так происходит, например, в Англии. У нас такая практика отсутствует, впрочем, как и законы, запрещающие женщине отправляться под нож, без явных на то показаний.
Причем все эти показания условно делятся на 2 группы:
- Абсолютные – они не обсуждаются, так как в случае их выявления врач просто назначает день и время операции. Игнорирование его рекомендаций может принести серьезный вред организму мамы и малыша вплоть до летального исхода.
- Относительные. Объединяют случаи, при которых естественные роды все же возможны, хоть и также могут навредить. Как поступить с относительными показаниями решает не женщина, а консилиум медиков. Они взвешивают все «за» и «против», обязательно объясняя возможные последствия будущей роженице, а затем приходят к общему решению.
И это еще не все. Есть незапланированные ситуации, при которых при беременности или во время родов выявляются другие факторы, на основании которых могут назначить операцию.
Абсолютные показания со стороны матери и плода
- Предлежание плаценты. Плацента – это детское место. Диагноз ставится, когда оно перекрывает вход в матку со стороны влагалища. В родах такое состояние грозит сильнейшим кровотечением, поэтому врачи ждут до 38 недели и назначают операцию. Могут оперировать и раньше, если начнутся кровянистые выделения.
- Ее преждевременная отслойка. В норме все должно произойти после выхода ребенка, но бывает и так, что отслоение начинается еще при беременности. Ввиду того, что заканчивается все кровотечением, которое угрожает жизни и здоровью обоих, проводится операция.
- Неправильный рубец на матке, который является следствием проведения другой операции в прошлом. Под неправильным понимают тот, толщина которого не превышает 3 мм, а края которого – неровны с включениями соединительной ткани. Данные устанавливают по УЗИ. Не разрешают кесарево с рубцом и в случаях, если во время его заживления отмечалось повышение температуры, воспаление матки, шов на коже долго заживал.

- Два и больше рубцов на матке. Стоит отметить, что не все женщины решаются на естественные роды после кесарева из-за боязни расхождения рубцов. Медики могут объяснять плюсы и минусы процедуры, но не более. Есть приказ Минздрава, согласно которому женщина может написать отказ от ЕР в пользу кесарева сечения даже с нормальным рубцом, и ей должны будут сделать операцию. Правда, вопрос о ЕР даже не ставится, если было несколько рубцов. Еще до начала родов женщину просто оперируют.
- Анатомическое сужение тазовой кости до 3 – 4 степени. Замеры снимает врач. В таких условиях могут: заранее отходить воды, ослабевать схватки, образовываться свищи или отмирать ткани, наконец, у малыша способна развиваться гипоксия.
- Деформации тазовых костей или опухоли – они могут препятствовать спокойному выходу крохи на свет.
- Пороки развития влагалища или матки. Если есть опухоли в области малого таза, которые закрывают родовые пути, проводится операция.
- Множественная миома матки.
- Сильный гестоз, не поддающийся лечению и сопровождающийся судорожными припадками. Болезнь влечет за собой нарушение функций жизненно-важных органов и систем, в частности, сердечно-сосудистой, нервной, что может сказаться и на состоянии мамы, и на состоянии малыша. При бездействии врачей наступает летальный исход.
- Рубцовые сужения матки и влагалища, которые появились вследствие предыдущих родов, оперативных вмешательств. В таких условиях растяжение стенок для прохода ребенка ставит под угрозу жизнь матери.
- Тяжелые болезни сердца, нервной системы, сахарный диабет, проблемы со щитовидкой, миопия с изменения на глазном дне, гипертония (она может повлиять на зрение).
- Мочеполовые и кишечно-половые свищи, швы после пластики на влагалище.
- Разрыв промежности 3 степени в анамнезе (повреждаются сфинктер, слизистая прямой кишки). Их сложно ушивать, к тому же закончиться все может недержанием кала.
- Тазовое предлежание. В таком состоянии вырастает риск получения родовых травм, включая травмирование головки.
- Поперечное положение плода. В норме малыш должен лежать головкой вниз непосредственно перед родами. Бывают случаи, когда он несколько раз поворачивается, особенно это касается небольших по весу деток. Кстати, самостоятельно не рекомендуется рожать даже маловесных (весящих менее 1,500 кг). Знаете почему? Оказывается, в таких условиях прохождение по родовым путям способно сдавить головку или яички (у мальчиков), что приведет к развитию бесплодия.

- Показание по возрасту. Поздняя беременность у первородящих в сочетании с другими патологиями. Дело в том, что после 30 лет у женщин ухудшается эластичность влагалищных мышц, в результате чего появляются сильные разрывы.
- Смерть роженицы. Если по каким-то причинам жизнь женщины сохранить не удается, врачи борются за ее малыша. Доказано, что он способен оставаться живым еще в течение нескольких часов после летального исхода. За это время и следует провести операцию.
- Угрожающий разрыв матки. Его причинами могут стать как многочисленные роды ранее, которые истончили стенки матки, так и крупный плод.
Милые мамочки! Не следует расценивать абсолютные медицинские показания к кесареву сечению, как приговор, и уже тем более злиться на врача. Это просто сложившиеся обстоятельства, которые не оставляют ему самому выбора.
Относительные показания со стороны матери и плода
Бывают ситуации, когда, принимая решение, врачи советуются и с женщиной. Интересно, что в 80% случаев те соглашаются на оперативное вмешательство безоговорочно. И дело здесь не только в волнении за ребенка, хотя и оно играет важнейшую роль.
Мамы взвешивают все «за» и «против», учитывая квалификацию современных хирургов, качество шовного материала, наконец, условия для проведения операций и сознательно стараются свести любые риски на нет.
Список относительных показаний к КС:
- Узкий таз – диагноз ставят, если размеры головки не соответствуют размерам входа. Бывает не только из-за размеров крохи, но и из-за слабости родовой деятельности, наклона головки малыша и т. д.
- Симфизит – состояние, при котором лобковые кости сильно расходятся, что влечет за собой появление болей при ходьбе.
- Переношенная беременность в сочетании с патологиями, в том числе и с неподготовленными родовыми путями. ЕР в таких условиях могут закончиться травмами ребенка.
- ЭКО или искусственная инсеминация на фоне осложнений со стороны роженицы и плода. Если есть аборты, рождение мертвого плода, отторжение эмбриона, вопрос о возможности проведения ЕР даже не поднимается.
- Гипоксия при беременности, которая не поддается лечению – это тоже предпосылка к плановому кесареву сечению. Причем его назначают как можно раньше, чтобы минимизировать вред для здоровья плода.
- Онкология.
- Выраженный варикоз влагалища. При естественных родах расширенные сосуды могут лопнуть, поставив жизнь матери под угрозу.

- Многоплодная беременность. Таковой считается та, при которой на свет должно появиться трое и более малышей. При двойне кесарево не делают, если нет других причин.
- Крупный ребенок. Врачи назначают операцию, если его вес превышает 5 кг. Пожалуй, почему, объяснять не стоит. В отдельных случаях вмешательство могут рекомендовать и при весе ребенка в 4 кг.
Есть ситуации, когда женщина, идущая на естественные роды, все равно оказывается на операционном столе. Случается так, если во время самого процесса возникают проблемы.
Показания к экстренной операции кесарева сечения
Решение об оперировании принимается в активной стадии родов при:
- Отсутствии родовой деятельности (если после 16 – 18 часов шейка медленно раскрывается).
- Выпадении пуповины. Она может сжаться, что затруднит приток кислорода к крохе.
- При выявлении гипоксии. В таких условиях во время схваток ребенок может задохнуться.
Экстренное кесарево сечение могут проводить и в других случаях, которые создают угрозу жизни и здоровью роженицы и ее малыша.
Обратите внимание! Обвитие пуповиной не является четким показанием к КС, хотя врачи могут предлагать такой способ роженице. Там все зависит от длины самой пуповины, и типа обвития (тугое, нетугое, однократное, двукратное).
У кесарева сечения есть не только минусы, но и плюсы для матери и ребенка.
Делают ли кесарево сечение без показаний
Ввиду того, что кесарево сечение является серьезной операцией, связанной с огромным риском для здоровья матери, его никогда не проводят по желанию. Разубедить врачей женщине не поможет ни страх, ни слезы, ни обострившийся накануне родов геморрой.
Все пройдет, пройдет и это. Главное, взять себя в руки и родить. В конце концов, назад дороги нет!
www.baby-lifestyle.ru
Плановое кесарево сечение: показания и подготовка
Когда диагностируются у беременной женщины или ее плода какие-либо патологии, гинеколог принимает решение о родах с помощью оперативного вмешательства – о так называемом, кесаревом сечении. И поскольку операция планируется заранее, женщина может подготовиться к этому событию психологически.
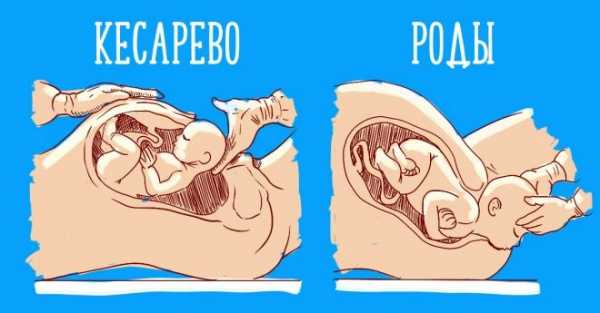
«Кесарево сечение» – это хирургическое вмешательство в организм женщины с целью облегчения родов, то есть извлечение плода и плаценты через специально сделанный разрез в области живота женщины и матки, а не через естественные родовые пути.
Причин для планирования КС может быть много. Зависят они и от исходного состояния здоровья будущей матери, и от течения самой беременности, и от плодного развития.
Операция КС может быть двух видов: плановой (то есть решение принимается за определенный период до родов) и экстренной (то есть, операция проводится в связи с проявлением определенных осложнений во время начала родовой деятельности). Отличаются они друг от друга тем, что в первом случае патологическое развитие или состояние выявлено в ходе течения беременности, а во втором – непосредственно во время начавшегося процесса родов.
Планируется кесарево сечение только врачом женской консультации, где женщина проходит медицинские осмотры, сдает анализы и где наблюдается ее беременность. Сама она принять подобное решение не может.
Подходящий срок для КС
Сроки проведения планового КС крайне индивидуальны и напрямую зависят от целого ряда факторов. Но, каждый врач, конечно же, старается приблизить дату к времени естественных родов, то есть как можно ближе к 39 или 40 неделе беременности. Такой подход дает возможность полностью избежать младенцу такого осложнения, как респираторный дистресс-синдром новорожденного, который начинает развиваться при легочной гипоплазии или недоразвитии легких.
На назначение даты кесарева сечения влияют несколько факторов. Но основными считаются:
- Состояние здоровья будущей мамы.
- Состояние развития плода.
Если беременность уже перешла границу 37 недели, то операция может быть проведена и ребенок будет считаться доношенным.
Важно знать, что на 38 неделе беременности делают кесарево сечение, если у женщины выявлена ВИЧ-инфекция или же, к примеру, беременность является многоплодной. На 32 неделе планируется операция, в случае, когда беременность не просто многоплодная, но двойня является моноамниотической.

При нормальном развитии плода и в целом нормальном течении самой беременности КС планируется на момент начала схваток. Но, если у женщины отмечается неправильное плацентарное предлежание – схваток не ждут, а операцию начинают уже на 39 или в начале 40 неделе.
Предпосылки для КС
Существует два вида показаний или предпосылок, для планирования КС – это абсолютные и относительные.
К абсолютным предпосылкам для планирования операции относятся:
- Наличие в анамнезе у женщины корпорального КС.
- Наличие в анамнезе у женщины операций на матке.
- Если размеры плода значительно превышают нормы по отношению к материнскому организму.
- Моноамниотическая двойня.
- Если у женщины отмечается анатомически узкий таз.
- Если отмечается полное плацентарное предлежание.
- Если у женщины отмечается деформация тазовых костей после травмы.
- Если ребенок занимает поперечное положение.
- Если в период после 36 недели беременности плод занимает тазовое предлежание.
- Многоплодная беременность и неправильное положение одного из плодов.
- Многоплодная беременность и недоразвитость одного из плодов.
К относительным показаниям можно отнести такие:
- Если у матери наблюдается миопатия (то есть, сильная близорукость) или же ретинопатия.
- При наличии миомы матки.
- При сахарном диабете у матери.
- Если в анамнезе есть отметки о проведении пластических операций на области промежности.
- Если менее, чем за 1,5 месяца до предполагаемых родов у будущей матери выявлен генитальный герпес.
- Поздний токсикоз (гестоз в тяжелой форме течения).
- Новообразования (опухоли разного характера – доброкачественные или злокачественные).
- Повышенное артериальное давление, в особенности в период второго и третьего триместров беременности.
- При слабой родовой деятельности и неэффективности стимулирующих лекарственных препаратов.
- Различные травмы органов малого таза.
- Кишечно-половые или мочевые свищи.
- Если у матери в анамнезе есть отметки о неврологических заболеваниях.
- Если у женщины наблюдаются патологии органов дыхательной системы.
Что касается плода, то для планового КС предпосылками могут служить:
- Диафрагмальная грыжа.
- Незаращение передней стенки брюшины.
- Тератома.
- При многоплодной беременности сращение близнецов.
Так же, в случае панического страха будущей мамы перед болезненным синдромом во время родов (болезненных схваток) так же может быть назначена операция КС.
Подготовка к запланированному КС
Процесс подготовки женщины к запланированной заранее операции КС начинается с госпитализации беременной женщины примерно за 7-14 дней до назначенной даты, в зависимости от ее психологического и физиологического состояния.
Уже в стационаре больницы (роддома) врачи проводят полное обследование женщины, и в случае необходимости – ей назначается не агрессивная коррекция диагностированных отклонений медикаментозного типа.
Кроме того, лечащий врач в стационаре оценивает состояние плода. Для этого проводятся такие процедуры:
- ультразвуковое исследование,
- кардиотокография,
- допплерометрия сосудов системы «мать-плацента-плод».
Если показания тяжелых форм для КС отсутствуют, то такая подготовка может проводиться в течение недели до операции и без госпитализации будущей мамы в стационар. Но, как правило, быстрее и легче все это проходит именно под наблюдением врача.
Нередко проводится перед кесаревым сечением аутологичное плазмодонорство. То есть сама женщина примерно на 21-25 неделе беременности сдает 300 мл плазмы (это жидкая составляющая крови человека), которую отправляют в специальную морозильную камеру для последующего хранения. А в случае надобности ее используют для переливания во время операции.
Такой подход дает возможность полностью исключить инфекционные заражения, включая ВИЧ, гепатит, и прочие.
Стоит так же отметить, что эта процедура не оказывает негативных последствий на состояние будущей матери и ее плода, а сама плазма восстанавливается в полном объеме в течение следующих трех суток.
В период подготовки к операционным родам с помощью КС женщина должна пройти обследования и получить консультации таких специалистов, как: невропатолог, офтальмолог, терапевт, эндокринолог. Каждый из них проводит при необходимости коррекцию выявленных нарушений с помощью медикаментозной терапии.
При некоторых роддомах и женских консультативных центрах существуют курсы, предназначенные специально для тех, кто готовится к кесареву сечению. Посещение таких курсов рекомендуется женщинам, в планах родов которых стоит данная операция.
Кроме того, этим будущим мамам даются рекомендации:
- Больше гулять на свежем воздухе.
- Заниматься зарядкой для беременных в дозволенных врачами нормах.
- Проходить регулярные обследования.
- Сообщать своему врачу обо всех изменениях своего состояния.
Подготовка будущей матери к КС в назначенный день
К мероприятиям предоперационной подготовке относятся таковые:
- Гигиенический душ на кануне операции, бритье лобковой зоны.
- Хороший сон перед операцией.
- По рекомендации врача можно принять успокаивающее средство, чтобы справиться с волнением.
- Ужин накануне операции должен быть легким, а завтрак и вовсе отменен.
- Клизменная процедура проводится до операции (за 2 часа).
- Катетеризация мочевого пузыря (за 5-10 мин до операции).
Все эти мероприятия снижают уровень риска развития осложнений до нуля. А потому каждое из них важно и необходимо.
Что взять с собой в роддом?
Перед поездкой в роддом нужно заранее подготовить комплект вещей, которые могут понадобиться там. Обычно нужно с собой взять такие предметы
- Документ, удостоверяющий личность (паспорт), если есть — медицинскую страховку, и обязательно обменную карту.
- Домашний халат, ночную сорочку и тапочки.
- Деньги.
- Полотенце.
- Одноразовые памперсные пеленки.
- Две – три пачки влажных салфеток и гигиенических прокладок.
- Туалетную бумагу.
- Мыло, шампунь, гель для душа.
- Бутылку с водой питьевой, одноразовую посуду.
- Мобильный телефон с зарядным устройством.
Кроме того, лучше сразу взять с собой в роддом предметы для малыша: памперсы, присыпку, несколько пеленок.
Предоперационная медицинская подготовка за несколько дней до операции
Для проведения родоразрешающей операции КС женщине обычно нужно пройти медобследование и сдать такие анализы:
- Кровь (клинический и биохимический).
- Кровь на резус-фактор и группу.
- Моча (клинический, иногда и биохимический).
- Гинекологический мазок из влагалища.
Может быть назначено дополнительно УЗИ-сканирование и кардиотокография.
Кроме того, перед операцией непосредственно женщине надевают компрессионные чулки или же обматывают ноги эластичными бинтами в качестве профилактики тромбозов.
Каковы методы обезболивания при КС?
Существует на данный период времени два метода анестезии, которую могут использовать врачи во время кесарева сечения:
- Общая анестезия.
- Спинальная анестезия (региональная или эпидуральная).
Второй способ анестезии считается более современным и чаще применяется, поскольку уровень риска развития каких-либо осложнений при такой анестезии минимальный и для женщины, и для ее малыша.
При спинальной анестезии обезболивание происходит только в нижней части тела женщины. Боли при операции она не ощущает, но зато может сразу же услышать и увидеть своего новорожденного ребенка, и даже взять ненадолго его на руки.
Общую же анестезию применяют в случаях, когда:
- У женщины отмечаются противопоказания для эпидуральной анестезии (кровотечения, тромбоцитопения, коагулопатия).
- Происходит выпадение пуповины.
- В случае экстренного кесарева сечения.
Ход операции
В операционный зал женщину привозят на специальной каталке. Там начинают вводить раствор антибактериальный через капельницу, внутривенно. Операционную область (живот) обрабатывают антисептиком. При спинальном наркозе на уровне груди ставится ширма, которая будет закрывать операционный обзор, чтобы защитить женщину от психологического потрясения.
Операция начинается с двух разрезов в нижней части живота – сначала разрезается кожный покров и брюшная стенка, затем маточная ткань. Малыша достают, перерезают пуповину. Затем неонатолог очищает его ротовую полость и носовые проходы и после первого вдоха младенца оценивается его состояние по общепринятой медицинской шкале десятибальной АПГАР.
В случае, когда у мамы уже было кесарево сечение при первых родах, разрезы при повторной операции делаются на старом месте.
Наиболее продолжительный этап операции – это ушивание. Здесь нужна акушерская точность. Это важно, поскольку от наложенных швов зависит не просто косметический дефект кожных покровов, но и процесс заживления внутренних мягких тканей.
Горизонтальные надрезы над лобковой частью живота имеют свои преимущества: во-первых, минимальный риск случайного задевания мочевого пузыря и стенок кишечника, во-вторых, минимальный риск развития грыжи, и в-третьих, быстрое заживление таких швов. Но, в случае необходимости, при наличии особых показаний врач может делать вертикальный шов.
Последний этап операции – обработка антисептиком наложенных швов и наложение стерильной повязки.
Послеоперационный период
Женщину после операции переводят в реанимационное отделение на сутки или двое. Для стабилизации ее состояния внутривенно вводятся специальные препараты.
Уже через 12 часов, при условии отсутствия каких-либо осложнений, женщине разрешается вставать с постели.
Первые же 24 часа разрешается пить только воду, чтобы наладить кишечную моторику. На вторые сутки в рацион питания вводится кефир, йогурт (натуральный, без добавок и сахаров), куриный бульон, сухари.
Кроме того, в первые дни после операционных родов с помощь КС следует воздерживаться от жирной и жареной еды, специй и консервов. Важно, чтобы моторика кишечника наладилась, нельзя напрягать живот, чтобы не разошлись швы, поэтому пища должна быть профилактирующей запоры – теплой, жидкой, не вызывающей интенсивного вздутия.
Ежедневно на протяжении двух недель стерильная повязка меняется и проводится антисептическая обработка швов.
В случае болезненности живота в местах разрезов и их сшиваний, женщине вводятся анальгетики.
Так же запрещено женщине в первые месяцы после операции поднимать тяжести (более 3 кг).

На протяжении двух месяцев после операционных родов с помощью КС матка полностью возвращается к своему нормальному состоянию в физиологическом плане. И только после этого женщине врач разрешает возобновить половую жизнь.
Возможные осложнения после родов с КС
На сегодняшний день технологический процесс проведения КС в медицине отточен практически до совершенства, а потому развитие каких-либо осложнений практически сведено к нулю. Но, все в редких случаях могут возникнуть такие сложности, как:
- Дисменорея (нарушение женского цикла).
- Эндометрит (воспаление эндометрия или внутренней ткани матки).
- Анемия при кровотечении во время операции.
- Проблемная лактация.
- Невозможность последующих естественных родов.
- Спаечный процесс внутри брюшины.
- Тромбофлебит вен таза.
- Бесплодие.
- Инфекции.
В еще более редких случаях, когда требуется спасение жизни женщины, ей удаляют матку.
Дома женщине рекомендуется так же проводить дезинфекцию швов до полного их, так называемого, сростания, в особенности еще наблюдается выделение жидкости из раны.
nebolet.com
Плановое кесарево сечение: личный опыт
 О том, что меня ждет кесарево сечение, я знала с детства. Рожать самой ни один окулист не позволил бы.
О том, что меня ждет кесарево сечение, я знала с детства. Рожать самой ни один окулист не позволил бы.
Когда меня спрашивают, как все прошло, я отвечаю, что готова хоть каждый день проходить через это. И это правда!
Нет, я вовсе не мазохистка. Просто сам факт появления на свет долгожданного сына затмил собой все трудности, через которые пришлось пройти. Да и не так уж и страшна эта операция, как о ней говорят.
Надеюсь, мой положительный опыт прохождения через кесарево сечение развеет ваши опасения, поможет узнать, через что вам предстоит пройти, к чему быть готовыми.
Содержание:
Самое важное
Главное — это ваше адекватное отношение к кесарево сечению: если нет возможности рожать самой, кесарево — отличная альтернатива.
Меня не мучает чувство вины или стыда, что не смогла родить сама. Не пугают возможные последствия – об этом у меня есть отдельная статья. Благодаря правильному настрою я избежала послеродовой депрессии, проблем с лактацией и других страшилок, о которых пишут в интернете.
Позитивное отношение к кесареву сечению поможет вам избежать многих проблем, с которыми нередко сталкиваются молодые мамы, проходящие через эту операцию, особенно экстренную.
Когда ложиться на плановое кесарево
В идеале – как можно ближе к предполагаемой дате родов. На практике врачи часто торопятся уложить беременную женщину в больницу – на всякий случай.
Меня тоже врач отправила в роддом за 2 недели до родов. К счастью, в приемном отделении вернули домой донашивать беременность. В итоге легла я за 5 дней до операции. И это все равно рано!
Операцию сделали за 1 – 3 дня до предполагаемой даты родов. Но по моим ощущениям, нужно было делать на неделю позже (в 41 неделю). Ведь недаром обычно роды происходят в 38 – 42 недели, когда ребенок готов появиться на свет.
Подготовка к кесареву сечению
Заранее сдаются анализы крови и мочи. Проходит беседа с анестезиологом. В моем случае еще и поход к окулисту. При плановой операции используют эпидуральную или спинальную анестезию. Общий наркоз применяют все реже — в особых случаях или при экстренном кесаревом сечении.

Накануне вечером медсестра провела инструктаж о том, как готовиться к операции и что с собой взять.
С 18:00 нельзя ничего есть и пить. На ночь — таблетка валерьянки. В 5 утра – очистительная клизма, душ, эпиляция. Затем перебинтовала ноги эластичными бинтами.
Собрала сумку на операцию:
- резиновые тапочки,
- кружку,
- бутылку воды,
- телефон (его потом отняли, т.к. не положено).
Личные вещи и вещи для новорожденного, одежда, часы, кольца и даже серьги – все это отдается на хранение медсестре (их потом приносят в послеродовое отделение).
А дальше – ждать, когда позовут. Самый томительный момент. Хочется, чтобы все побыстрее произошло. Но я не единственная на операцию, нужно ждать своей очереди.
И вот, наконец, за мной пришли. В процедурной раздеваюсь, ложусь на каталку. В мочеиспускательный канал вставляют катетер. Боялась этого момента, но на самом деле не больно, просто неприятно.
На каталке везут в лифт. Поднимаемся. Извилистые пустые коридоры и вот она — операционная, место, где на свет появится мой сын.
Как проходит кесарево сечение
 У меня была спинальная анестезия. Подействовала быстро. Перед животом поставили ширму. Когда врач делала разрез, было ощущение, будто проводят карандашом, никакой боли.
У меня была спинальная анестезия. Подействовала быстро. Перед животом поставили ширму. Когда врач делала разрез, было ощущение, будто проводят карандашом, никакой боли.
Через 5 минут стали доставать ребенка. Я ожидала, что это произойдет быстро и легко, как в роликах, которые когда-то смотрела. Но нет. Врач и медсестра (или акушерка) прикладывали большие усилия, я видела как им тяжело.
И тут мне стало больно. Сказала об этом, но врачи отнеслись спокойно. Я поняла, что раз у них такая реакция, значит все в порядке. Оставалось ждать, когда же они, наконец, достанут сына. Главное, чтобы с ним все было хорошо! Не знаю, сколько времени это длилось, мне казалось, что слишком долго.
И вот мой малыш закричал. Неонатолог унесла его к себе на стол. Я повернула голову, пытаясь разглядеть, что она с ним делает. Так и лежала, глядя на сына. Боль исчезла. А вместо нее пришло ощущение эйфории. Я стала мамой!
Мне кажется, что материнский инстинкт проснулся во мне еще в тот момент, когда на тесте я увидела две полоски. С каждым днем и каждым месяцем он все креп. И здесь, в операционной, достиг своей кульминации.
Для врачей это обычные будни. Для мамы – одно из самых важных событий в жизни. Спасибо неонатологу, которая даже без просьб поднесла ко мне сына – для поцелуя. Для нее это мелочь, для меня – момент, который навсегда останется в памяти. Сын похож на маленького гномика со сморщенным носиком. Наш первый поцелуй. И вот его уносят. Мне же остается ждать — до нашей следующей встречи еще целые сутки.
Оставшееся время анестезиолог развлекал врачей, зачитывая плохие отзывы из интернета о нашем роддоме. Вся операция длилась минут 40.
А что после операции?
После операции еще сутки нужно находиться в палате интенсивной терапии. Об этом месте остались самые неприятные воспоминания.
В палате нас пятеро. Всех только что прокесарили. Медсестра может и не плохой человек, но особой доброты никто от нее не почувствовал. Когда наркоз стал отходить, капельницы с окситоцином для сокращения матки только усиливали боль.
Но боль ничто по сравнению с ощущением беспомощности, когда ты вынуждена спрашивать разрешение даже на то, чтобы сходить в туалет. Кроме того, нельзя было разговаривать с соседками по кровати. Только спать, пить и поворачиваться с боку на бок. Даже ходить по палате не разрешалось, хотя известно, что чем раньше женщина встанет и начнет двигаться, тем лучше. Правда, ходить никто и не жаждал.
Все это время мои мысли были только о сыне. Я мечтала, чтобы скорее настал следующий день, и мы вновь увиделись. К счастью, на ночь поставили капельницу с сильным усыпляющим обезболивающим. А там и утро, и долгожданная встреча.
Как вы видите, сама операция, несмотря на некоторую боль, оставила только приятные воспоминания. Последующая реабилитация – это мелочь. Самое важное ожидало меня впереди – в послеродовом отделении.
Похожие статьи:
- Мифы и факты о вреде кесарева сечения
- Что ждать после кесарева сечения. В послеродовом отделении
mamaeasy.ru


