Свсм синдром внезапной смерти младенцев – Синдром внезапной детской смерти — Википедия
Синдром внезапной детской смерти, СВДС младенцев
Синдром внезапной детской смерти – это гибель ребенка в возрасте от 1 недели до года. Как правило, наступает неожиданно. При этом на вскрытии также отсутствуют признаки различных заболеваний или отклонений в развитии, которые могли бы стать причиной смерти малыша. Патология все еще остается изученной не до конца, поэтому и основные пусковые механизмы страшного синдрома не установлены. Ученые до сих пор продолжают считать это явление одним из самых загадочных и трагичных одновременно.
Статистика показывает, что в большей степени от данного недуга страдают мальчики (примерно 60%), а максимальное количество смертности приходится на 3-6 месяц жизни ребенка. Причем наиболее часто дети умирают глубокой ночью или ранним утром. Количество трагических случаев зависит и от времени года. Доказано, что зимой и весной из-за распространенных инфекций летальные случаи среди детей регистрируются чаще.
О патологии
Синдром внезапной детской смерти (СВДС) официально появился в начале 60-х годов 19 века, хотя практически повсеместно был замечен и ранее. Но только в 80-е группа врачей стала проводить целые кампании против возникновения данного заболевания.
Опасное нарушение часто называют синдромом исключения. Обычно группу риска составляют: инфекционные заболевания, опухоли, различные пороки развития и травмы. Зачастую причину гибели ребенка все-таки можно установить посредством тщательного изучения истории болезни и результатов вскрытия. Но даже подобные исследования не всегда дают развернутые ответы на все волнующие вопросы. Так, иногда даже абсолютно здоровый ребенок может просто не проснуться утром. В таких случаях врачи и говорят о СВДС.
Риск появления синдрома резко увеличивается при сочетании трех факторов: генетических изменений, критического возраста ребенка и несоответствующих здоровому развитию внешних условий. Например, здоровый младенец при нехватке кислорода во время сна обязательно проснется и повернет голову. В случае патологии защитный механизм не срабатывает: дети утыкаются лицом в матрас, содержание кислорода в крови уменьшается, ребенок задыхается и умирает. К гибели новорожденного может привести и курение его родителей, так как вредная привычка также снижает уровень защитного рефлекса.
Причины возникновения синдрома
Многочисленные ученые и педиатры все еще не смогли прийти к единому решению и выявить абсолютно все причины развития заболевания. Но специалистами было доказано, что

Существуют данные о том, что СВДС может являться следствием врожденных нарушений ствола головного мозга. Данный вывод сделала группа врачей из Бостона. Они считают, что патология не имеет ничего общего со сном ребенка, а летальный исход наступает из-за остановки дыхания.
Исследователи их Техаса полагают, что опасное состояние возникает вследствие потери особого гена. Он отвечает за функционирование сигналов головного мозга и участвует в регуляции процесса дыхания во время накопления углекислого газа. В этом случае малыш может умереть из-за расслабления рефлексов. Риски значительно увеличиваются, если в комнате установлена некачественная вентиляция или ребенок постоянно перегревается.
Некоторые ученые выдвигают гипотезу о том, что виной СВДС становится небезопасно оборудованное место сна младенца. Слишком мягкий матрас или подушка могут привести к смерти ребенка, когда он спит на животе. Они «перекрывают» нос малыша, вызывая остановку дыхания. Именно поэтому многие педиатры советуют выбирать жесткий матрас для новорожденного и совсем отказаться от подушки.
На количество смертей влияет и время года. Доказано, что во время холодов, когда особенно увеличивается количество респираторных заболеваний, гибель новорожденных фиксируется чаще.
В асоциальных семьях угроза жизни ребенка существенно увеличивается. Пагубные привычки родителей и отсутствие благоприятных санитарных условий могут подорвать здоровье малыша.
Также установлено, что существует генетическая предрасположенность к развитию синдрома. Первыми ее признаками являются задержки дыхания или кратковременные остановки сердца в младенческом возрасте.
Факторы риска
Ученые считают, что все-таки главной причиной возникновения СВДС является сбой в работе нейрогуморальной системы. Также практически у всех новорожденных случаются апноэ сна. Но если расстройство повторяется несколько раз за час и длится около 15 секунд и более, следует немедленно обратиться к педиатру. Ровно так же, как и в случае возникновения опасного синдрома из-за нарушения работы сердечной системы.
Специалисты выделают и другие распространенные факторы риска, к которым можно отнести:
- Мужской пол новорожденного;
- Возраст от 1 недели до 1 года;
- Гибель кровного родственника от СВДС;
- Маленький вес ребенка при рождении;
- Внутриутробные заболевания;
- Гипоксию плода;
- Недоношенность;
- Множественные роды;
- Выкидыши и аборты;
- Травмы при рождении;
- Возраст матери менее 16 лет;
- Частое перегревание новорожденного;
- Плохое проветривание комнаты, где спит младенец;
- Курение рядом с малышом;
- Холодное время года;
- Сон ребенка на животе;
- Слишком мягкую перину;
- Излишне тугое пеленание.
Также существует версия о том, что патологии в наибольшей степени подвержены младенцы, которые регулярно испытывают психо-эмоциональное напряжение. Иногда врачи склоняются к мысли о том, что летальный исход мог наступить вследствие совместного сна ребенка и родителей.
Симптомы
Гибель ребенка из-за опасной патологии может продолжаться в течение 30 минут, но развивается патология молниеносно. Именно поэтому важно знать ее первые признаки, чтобы попытаться помочь ребенку и спасти его жизнь.

При подозрениях на риск развития синдрома внезапной смерти родителям обязательно стоит обратить внимание на общее состояние малыша. Если в течении длительного времени прослеживается ослабление или задержка дыхания, нездоровый кашель или неестественные движения мимики, необходимо вызвать скорую помощь. Зачастую состояние сопровождается общей слабостью, пониженным мышечным тонусом, посинением кожи.
Больше внимания к здоровью новорожденного следует проявлять особенно в тех случаях, когда:
- У младенца стремительно повышается температура.
- Малыш отказывается от еды.
- Ребенок становится вялым и малоподвижным.
- Новорожденный болен респираторным заболеванием.
- Младенец спит в неприспособленных для этого условиях.
- Ребенок засыпает после продолжительного плача или истерики.
С чем можно перепутать синдром внезапной младенческой смерти?
Истории известны случаи, когда родители новорожденного ребенка пытались выдать его насильственную гибель за синдром внезапной младенческой смерти. В этом случае проводились настоящие расследования и судмедэкспертизы, которые и помогали установить настоящую причину смерти ребенка. Так с чем же можно перепутать патологию?
Последствия жестокого обращения с малышом
Гибель новорожденного может наступить не только из-за каких-либо заболеваний или травм, но и вследствие неадекватного и жестокого обращения родителей с ним. Причем истории об избиении собственных детей с годами только набирают обороты.
Не всегда врачам удается сразу на месте трагедии установить истинную причину смерти ребенка. Травмы могут быть скрытыми, например, в случае встряхивания малыша. У новорожденного разрываются сосуды головного мозга, он теряет сознание, наступает кома или клиническая смерть.
На мысли о жестоком обращении с детьми в семье также может натолкнуть повторный летальный случай с синдромом СВДС.
Несчастный случай, удушение
Гормональные всплески, нехватка сна и бесконечная забота о ребенке могут вызвать психический срыв у молодой матери. В таком состоянии женщины не контролируют свое поведение, перестают адекватно оценивать реальность, что в конечном счете приводит к самым ужасным последствиям. Именно поэтому важно, чтобы мать действительно высыпалась и могла хотя бы иногда отдохнуть в течение дня.
Иногда из-за усталости и собственной невнимательности во время сна родителей с ребенком появляется риск непреднамеренного случайного удушения. Он особенно увеличивается, когда мать пребывает в нетрезвом виде или продолжительное время принимает лекарства от бессонницы.
Таким образом, еще в 19 веке был объявлен строгий запрет на совместный сон детей и их родителей, а «случайная» смерть малыша означала преднамеренное убийство. Поэтому молодым родителям следует быть более внимательными и обустроить ребенку его собственное безопасное спальное место.
Различного рода инфекции
У новорожденных многие инфекционные заболевания могут протекать нетипично. Поэтому иногда, даже при самом тяжелом поражении внутренних органов, симптомы остаются практически незаметными. Особенно это проявляется у недоношенных детей. Поэтому перед постановкой СВДС патологоанатом должен убедиться в том, что летальный исход произошел не из-за менингита, пневмонии или других подобных болезней.
Диагностика патологии
Для диагностики заболевания врачи обычно используют специальное оборудование, которое помогает контролировать состояние ребенка. Это различные кардиореспираторные мониторы, выявляющие сбой сердечного ритма; мониторы дыхания; респираторные мониторы (их можно устанавливать даже дома под дном кроватки младенца). Также новорожденному необходимо пройти рентген, эхоэнцефалограмму и электрокардиограмму.
Дифференциальная диагностика
Дифференциальная диагностика помогает специалистам исключить острую сердечную недостаточность, патологии почек, ботулизм и насильственную асфиксию. В случае, если результаты аутопсии не выявляют оснований для внезапной гибели ребенка, ставят СВДС.
Лечение синдрома
К сожалению, терапия данного синдрома все еще вызывает затруднения у врачей. Поэтому в первую очередь специалисты отталкиваются от основной причины возникновения патологии. Главное в лечение синдрома – вовремя успеть оказать помощь малышу.
Что делать, если новорожденному стало плохо?
Если родители заметили, что их малыш ведет себя иначе – у него нарушается дыхание или сбивается пульс, необходимо немедленно вызвать медиков. Но время терять нельзя, так как дорога каждая минута, поэтому взрослые должны постараться самостоятельно восстановить работу сердечной, дыхательной системы. Для этого нужно сделать ребенку массаж:
- Несколько раз провести пальцами вдоль по позвоночнику;
- Слегка потрусить младенца на руках;
- Выполнить расслабляющий массаж кистей, стоп и мочек ушей.
Такие несложные приемы могут спасти жизнь ребенка. Но если они не принесли положительного результата, необходимо приступить к непрямому массажу сердца и всей грудной клетки. Движения должны быть плавными и легкими, так как кости новорожденного еще совсем хрупкие. Главное при оказании помощи – отбросить панику и думать только о хорошем исходе.
Как предотвратить возникновение опасного недуга?
В первую очередь следует создать действительно безопасное и удобное место для сна младенца. Различные исследования врачей на протяжении многих лет доказали, что новорожденный, который спит на животе, ежедневно подвергается огромной опасности. Не следует укладывать спать малышей сразу после истерики или плача. Совсем недавно стало известно и то, что сон на боку тоже способен спровоцировать СВДС. По-настоящему здоровым признан сон на спине. В этом случае к противопоказаниям можно отнести лишь недоразвитие челюстей или выраженный заброс желчи в пищевод. Таким малышам тяжело срыгивать, поэтому во время сна на спине появляется риск попадания рвотных масс в дыхательные пути.

Мониторинг дыхания
Для уменьшения количества смертности от опасного синдрома ученые создали специальные аппараты мониторинга дыхания, которые можно использовать даже дома. Они не только полностью контролируют дыхание ребенка, но и измеряют пульс, а также количество кислорода в тканях. Такие аппараты схожи с радионяней, которая воспроизводит определенный звуковой сигнал в случае нарушения сердечного ритма или при долговременных задержках в дыхании. Подобное наблюдение рекомендовано семьям, чьи дети входят в группу риска:
- Недоношенные младенцы с небольшим весом;
- Малыши с повторяющимся апноэ сна;
- Новорожденные с нарушениями работы дыхательной или сердечной системы;
- Дети, у которых была зафиксирована потеря сознания.
Профилактика
В большинстве случаев избежать внезапной смерти малыша не удается, но снизить риск развития патологии реально. Для этого нужно состоять на учете у педиатра, сообщать доктору о всех текущих заболеваниях ребенка. Также необходимо выполнять следующие советы:
- Избегать перегревания. Оптимальная температура для новорожденных – 18-20 градусов, поэтому не стоит класть ребенка спать в комнате, где температура превышает это значение. На ночь лучше одевать младенца в хлопковую одежду и укрывать тонким одеяльцем.
- Убрать из кроватки все мягкие предметы, в том числе подушку и игрушки. Такие меры помогут уберечь малыша от возможного удушья. Стоит отказаться и от бортиков, так как они только собирают пыль и ухудшают циркуляцию воздуха. А вместо одеяла можно использовать специальный спальный мешок для малышей.
- Укладывать спать младенца строго на спину. Доказано, что подобная рекомендация уменьшает риск возникновения синдрома.
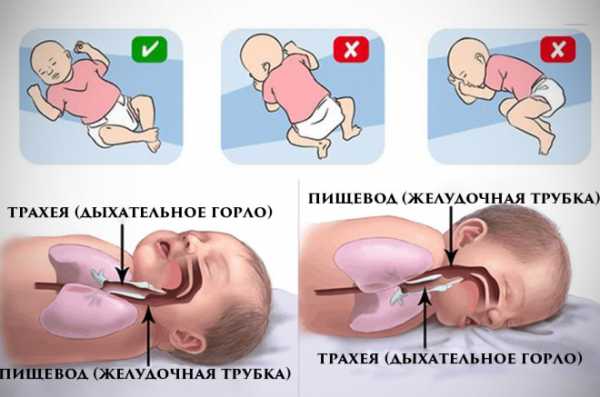
- Перед сном малышу нужно дать срыгнуть воздух, если кормление было совсем недавно. Обычно для этого ребенка держат «солдатиком», прижав к себе в вертикальном положении.
- Стоит отказаться от совместного сна младенца с родителями, а если такая необходимость все же возникает, то следует обеспечить ребенку достаточно свободного место для сна. При этом взрослые должны быть абсолютно трезвыми и не чрезмерно уставшими.
- Не рекомендуется отказываться от сосок перед сном. Но начинать пользоваться ими лучше со второго месяца жизни, чтобы грудное вскармливание не было нарушено.
Молодые родители не должны бояться СВДС. Именно в их силах сделать все, чтобы ребенок родился и вырос здоровым и счастливым человеком. Главное – вести здоровый образ жизни и не оставлять младенца одного.
Вакцинация и СВДС
Бытует мнение, что вакцинации и прививки против многих заболеваний существенно подрывают здоровье ребенка и приводят к возникновению различных нарушений, в том числе и к синдрому внезапной смерти у младенцев. И ведь действительно, время вакцинации очень часто совпадает с пиком частоты внезапной гибели новорожденного. Но многочисленные исследования доказали, что в большинстве случаев это всего лишь совпадения. Причем отсутствие некоторых прививок, например, против коклюша, может только увеличить риск возникновения опасной патологии.
Помощь родителям, которые потеряли ребенка
Смерть родных – удар для любого человека. А когда дело касается гибели собственного ребенка, пережить трагическое событие становится особенно трудно. В этом случае нужно понять лишь одно: СВДС невозможно почувствовать и предвидеть, а значит родители не виноваты в смерти малыша. Нужно научиться жить заново, обратиться за помощью к психологу. Почти всем семьям в дальнейшем удается родить и вырастить здорового малыша, а иногда и не одного. Главное – верить, что все самое лучшее еще впереди.
Выводы
В заключение стоит сказать о том, что внезапная и неожиданная смерть новорожденного встречается крайне редко и предугадать развитие синдрома практически невозможно. Следует лишь обратить внимание родителей на то, до какого возраста недуг представляет огромную опасность для жизни их ребенка. Именно в этот период взрослые должны быть особенно внимательны к младенцу. Также им необходимо как можно чаще гулять и играть с малышом, отказаться от вредных привычек и следить за состоянием места сна младенца: убрать все мягкие предметы из его кроватки и заменить тяжелое одеяло на специальный легкий спальный мешок. В этом случае риск возникновения синдрома внезапной смерти детей резко сокращается, а значит материнство действительно принесет только радость.
Видео: о синдроме внезапной смерти младенцев и его предотвращении
sindrom.info
в чем причины его возникновения и какие меры помогут уберечь младенца от смерти в колыбели
Чем меньше мы знаем о странном, необъяснимом феномене, тем страшнее он нам представляется. Вот и о синдроме внезапной смерти младенцев, который является основной причиной гибели малышей в возрасте от месяца до года во многих странах, известно крайне мало. Несмотря на десятилетия исследований, врачи до сих пор не могут вынести внятный вердикт, почему внешне совершенно здоровый младенец внезапно, безо всякой на то видимой причины, тихо замирает в своей кроватке и уже больше не просыпается никогда…
Сама мысль о том, что младенец может без видимой причины просто перестать дышать во сне и больше уже никогда не проснуться, вселяет колоссальный ужас в самые отважные, любящие и заботливые родительские сердца. Однако страх — это не повод поворачиваться спиной к потенциальной угрозе. Это повод для того, чтобы ваше осознанное родительское поведение не позволило смерти даже за версту приблизиться к колыбели. И поверьте — если опасность не известна, это еще не значит, что нельзя уменьшить риски!
Синдром внезапной смерти младенцев: диагноз без диагноза?
Синдром внезапной смерти младенцев, сокращенно СВСМ, (международное название Sudden Infant Death Syndrome, SIDS) относится пока еще, увы, к категории медицинских загадок. Единственное, что прозрачно здесь — статистика. А она зловещая: в одной только Америке (стране, где изучению синдрома внезапной смерти младенцев уделяется наибольшее внимание) ежегодно погибает около 4 000 малышей совершенно беспричинно.
Иными словами, у этих ребятишек не находят никаких механических, токсических или каких-либо других отклонений от норм или травм, не говоря уже о каких-либо очевидных заболеваниях. 82% этих детишек умирают прямо во сне — они просто перестают дышать, их сердце останавливает «ход».
Что объединяет этих малюток и на каких основаниях им приписывают причину гибели — синдром внезапной смерти? В медицине существует такое понятие, как «диагноз исключения» — его присваивают в ситуации, когда никакое другое объяснение не может быть применено. Так вот диагноз «синдром внезапной смерти» — это и есть классический пример диагноза исключения. Его ставят как основную и единственную причину смерти младенцев в возрасте от 1 до 12 месяцев, за которыми не наблюдалось никаких заболеваний, осуществлялся должный уход и забота, и с которыми не происходило никаких несчастных случаев.
Процессы, которые приводят с гибели младенцев — это внезапная необъяснимая остановка сердечной и дыхательной деятельности.
Если вам будет проще, вы можете облечь глухое медицинское понятие беспричинной младенческой смерти в любые «человеческие» словосочетания: эти дети просто уходят; едва успев родиться, по непонятной причине они «торопятся» вернуться назад… И никаких вразумительных объяснений на сегодняшний день этому явлению нет.Чтобы официально поставить диагноз «синдром внезапной смерти» врач обязан детально изучить медицинскую карту ребенка, историю его рождения и условия содержания, а также провести вскрытие. И только при отсутствии любых других объяснений гибели младенца, медик имеет основание поставить в графу «причина смерти» — СВСМ.
В Штатах, статистику которых мы уже упоминали, и во многих других странах с разным уровнем развития медицинской науки (и в частности — диагностики), синдром внезапной смерти у малышей до года является лидирующей причиной младенческой смертности. Это несколько шокирует, не так ли? Впору бы «грешить» на инфекции, врожденные заболевания или даже несчастные случаи — ан нет, в фаворитах, как ни странно, именно СВСМ.
Синдром внезапной смерти: какие малыши в зоне риска
Несмотря на то, что само понятие синдром внезапной смерти младенцев по-прежнему остается загадкой для мужей от науки, кое-какие данные многолетние исследования все же дали. Например, ученые медики обрисовали своего рода зону риска, ребятишки-«обитатели» которой имеют в разы больше шансов погибнуть, не дожив до года. Итак, кто в зоне риска:
- Младенцы старше 2 месяцев, но младше 4. Врачи, не первое десятилетие буквально «препарирующие» тему синдрома внезапной смерти младенцев подметили, что наиболее критичный возраст гибели малышей — 2-4 месяца. Очевидно, это связано с тем, что в этом возрасте ребенок уже способен самостоятельно повернуться во сне лицом вниз, тогда как инстинкты выживания у них еще не развиты. Иными словами, если малышу будет не хватать кислорода, он не предпримет никакого маневра (не повернется, не заплачет, не вскинет голову), чтобы спасти себя. Дети младше 2 месяцев не способны перевернуться, тогда как у детей старше 4 месяцев постепенно развивается инстинкт самосохранения.
- Дети с пониженным иммунитетом. Дело в том, что «крепость» и доразвитость (согласно возрасту) иммунной системы ребенка напрямую влияет на сердечную деятельность и дыхание. Крепкий иммунитет — более стабильное сердцебиение и дыхание. В эту же категорию (именно «благодаря» ослабленному иммунитету) попадают, например, недоношенные дети, дети родителей-курильщиков и алкоголиков, дети от многоплодной беременности.
- Мальчики. По статистике на 1 девочку в возрасте от 1 до 12 месяцев, погибшую с диагнозом «синдром внезапной смерти» приходится 2 мальчика. Отчасти такое соотношение можно объяснить тем, что иммунитет в младенческом возрасте несколько выше у будущих дам, чем у кавалеров.
- Дети, испытывающие перегревание или переохлаждение. И то и другое условие внешней среды заставляет дыхание младенца отклоняться от нормального ритма работы. И перегревание в этой ситуации страшнее переохлаждения — когда малышу холодно, его дыхание и сердечная деятельность замедляются, угасая постепенно. Но если ему жарко и особенно — душно!, дыхание и сердце могут просто остановиться.
- Дети, которые спят на животе. По статистике около 82 % погибших ребятишек с диагнозом «синдром внезапной смерти» умерли во сне, 70 % из них — лежа на животе лицом вниз или в сторону.
Умирают те, кому не хватило счастья?
Единственная причина возникновения синдрома внезапной детской смерти, имеющая под собой более-менее правдоподобное медицинское обоснование, связана напрямую с выработкой организмом… гормона счастья. Серотонином то бишь.
Исследования на тему синдрома внезапной смерти младенцев, которые на протяжении уже нескольких лет накапливает Департамент здравоохранения США (United States Department of Health and Human Services), показывают, что в организме малышей, погибших при СВСМ, уровень гормона серотонина был значительно понижен (если быть более корректными с формулировками — в головном мозге младенцев гормон серотонин вырабатывался в критических малых количествах).
Поскольку серотонин — в быту именуемый не иначе как гормон счастья — напрямую задействован во многих жизненно-важных физиологических процессах, включая сердечную и дыхательную деятельности, то выводы сами «напросились» в пытливые головы медиков: недостаток серотонина, возможно, и является физиологической причиной, дистабилизирующей процессы дыхания и сердцебиения. И в этом случае положение на животе или душный климат в комнате уже является скорее катализатором будущей трагедии, нежели его основой.
Исследователи надеются разработать тест, который позволит замерять уровень серотонина в крови ребенка, и в зависимости от этого планировать мероприятия, потенциально снижающие риск возникновения синдрома внезапной смерти.
Смерть затаилась у колыбели… Что делать?
Казалось бы, как лечить необъяснимое? Как предупредить то, что никто не может вразумительно описать? Как бороться с тем, что непредсказуемо? На самом деле кое-какие меры безопасности против синдрома детской внезапной смерти предпринять можно. И нужно!
Все эти меры естественным образом сложились из накопленной медиками описательной статистики деталей гибели младенцев, получивших посмертно диагноз СВСМ. Другими словами — исключив факторы риска, мы можем значительно повысить шансы младенца против синдрома внезапной смерти. Итак, к мерам профилактики синдрома внезапной детской смерти можно отнести:
Малыш до года должен во время сна занимать позу на спине или на боку. Эта незначительная на первый взгляд деталь играет огромнейшее значение!
В странах западной Европы статистика по синдрому внезапной смерти младенцев ведется с начала 1980-х годов. В середине 1990-х европейские педиатры провели активный «ликбез» среди молодых мам о пользе младенческого сна на спине с точки зрения профилактики СВСМ. И уже в конце 1990-х ужасная статистика в Европе сократилась в 2,5 раза!Есть несколько веских доводов, выступающих в пользу позы на спине во время сна:
- 1 Когда малыш спит на животе лицом вниз, он невольно сдавливает себе нижнюю челюсть (суставы и связки еще не развиты настолько, чтобы удерживать ее без малейшего смещения) — таким образом верхние дыхательные пути сужаются и дыхание затрудняется.
- 2 Сон на животе увеличивает риск возникновения так называемого «возвратного дыхания» — когда циркуляция кислорода затруднена, и младенец начинает вдыхать тот же самых воздух, что и выдохнул до этого. Катастрофически недополучая кислород, его сердце постепенно замедляет ход и останавливается.
- 3 Дыхание ребенка, который лежит лицом вниз, может перекрыть пустышка или кусочек ткани (простыни, пеленки и т.п.), которую младенец способен рефлекторно засосать во сне вместо маминой груди или пустышки. А если малютка лежит на спине, он физически не сможет этого сделать. Более того, пустышка, когда он уснет, просто вывалится на бок, никак не перекрывая доступ воздуха ни в носик, ни в рот малыша.
Как именно могут повлиять эти обстоятельства на разных детей — не в силах предугадать никто. Организм одних малышей с легкостью преодолеет все «препятствия» с дыханием и отлично выспится в позе «на животе». Тогда как организм других, в силу неведомых причин, вдруг вовсе откажется от жизни в аналогичных условиях. Так зачем же рисковать? Просто укладывайте своего горячо любимого малыша спать в положении на спине (а если на боку — то с фиксатором в области живота, который не позволит младенцу перевернуться во сне лицом вниз) — с тем, чтобы минимизировать риски насколько это возможно.
Чтобы обезопасить малыша от возникновения синдрома внезапной смерти, вы должны сделать все возможное, чтобы младенец всегда (и особенно во время сна!) имел возможность беспрепятственно дышать.
Климат в детской должен быть прохладным, с достаточным процентом влажности. В материале о молочнице новорожденных мы уже приводили веские доводы в пользу прохладного и влажного воздуха. Теперь к этим доводам добавился еще один крайне весомый аргумент — перегревание младенца может вызвать у него остановку дыхания и сердцебиения. Поэтому придумайте способ выдерживать в помещении, где спит младенец (спит на спине!) «здоровый» климат: влажность около 50-60%, температура 19-21 градус. И не кутайте ребенка — перегреть малыша можно не только снаружи, но и «изнутри».
В кроватке не должно быть ничего, кроме младенца. Следите, чтобы в колыбели, люльке, кроватке или коляске, в которой спит малыш, не было посторонних вещей. Поверьте, даже носовой платочек, в который случайно уткнется носиком малыш во время ночного сна, может спровоцировать возникновение возвратного дыхания.
Если голову вашего малыша, который спит в кроватке (и особенно — если он лежит лицом вниз) окружают подушка, игрушка, котик Петрушка или что угодно еще — вы потенциально создаете ребенку угрозу внезапной остановки дыхания и сердцебиения.Курильщиков — взашей. Все те же американцы-ученые, которые вдоль и поперек «перепахали» тему синдрома внезапной смерти младенцев, подсчитали, что если малыш так или иначе сталкивается с продуктами табакокурения (дымом с кухни, никотином в молоке матери, остатками смол на ее губах и т.п.), это значительно ослабляет его иммунную систему и дистабилизирует дыхательную функцию.
Поддерживайте грудное вскармливание. О пользе грудного кормления ежедневно произносятся тысячи пламенных речей. Свои «5 копеек» добавили и медики, изучающие феномен СВСМ: дело в том, что грудное молоко матери естественным образом нормализует процесс выработки гормонов у младенца — в том числе и гормона серотонина.
Того самого серотонина — гормона счастья, который по мнению некоторых ученых, зачастую спасает людей от смерти. Всех людей без исключения: и больших, и маленьких.
www.woman.ru
Синдром внезапной детской смерти: истинные причины, до какого возраста высок риск
Синдром внезапной детской смерти (SIDS, «смерть в колыбели») – это гибель ребенка в возрасте до 1 года при отсутствии признаков болезни и без особенностей на вскрытии. Это явление – одно из самых загадочных и трагичных в медицине, вокруг него существует множество мифов и легенд.
Чтобы избежать лишних страхов за ребенка, а также осуществить профилактику СВДС, необходимо знать научную точку зрения по этому вопросу.
Что такое синдром внезапной детской смерти?
Термин СВДС введен в конце 60-х годов прошлого столетия, хотя случаи внезапной гибели младенцев были описаны и ранее, встречаются такие факты в литературе повсеместно. Лишь в 80-90-е годы после изучения факторов риска педиатры начали проводить активные кампании по предотвращению этого синдрома.
СВДС является диагнозом исключения. Несмотря на высокие адаптивные возможности, грудные дети часто умирают от внешних и внутренних причин. Чаще всего это пороки развития, инфекционные болезни, травмы (в том числе и умышленные) и опухоли. Обычно причину смерти можно выяснить по истории болезни и результатам вскрытия. Но иногда никакие исследования не дают ответы на вопросы. Здоровый, нормально развивающийся ребенок засыпает, а через какое-то время родители находят его в кроватке мертвым. Именно такую внезапную и беспричинную смерть называют СВДС.
Почему возникает СВДС?
Риск внезапной смерти в кроватки максимален у детей в возрасте 2-4 месяцев, постепенно снижается к 6 месяцам и стремится к нулю после 9 месяцев. Ученые выяснили, до какого возраста синдром внезапной детской смерти опасен, но не смогли установить причину. Выявлен ряд особенностей, характерных для всех жертв СВДС. Так, на вскрытии у детей были обнаружены недоразвитые части мозга (дугообразное ядро, например), которые отвечают за синхронность сердечно-сосудистой и дыхательной деятельности.
Гипотеза удлиненного интервала Q-T
Время от начала сокращения желудочков сердца до их расслабления обозначается на кардиограмме интервалом Q-T. По разным оценкам удлинение этого момента до 440-450 мс называется удлиненным QT. Связь этой особенности с внезапной коронарной смертью взрослых доказана давно. Теперь же выяснилось, что у 30-35% детей, погибших от СВДС, были зарегистрированы такие увеличенные интервалы, при которых возникает электрическая нестабильность сердечной мышцы. И зачастую эта особенность – абсолютно физиологична, достигает пика к 2 месяцам и исчезает к полугоду, что совпадает с возрастными рисками внезапной смерти.
Гипотеза апноэ
У многих здоровых детей существует феномен периодического дыхания, когда глубокие вдохи перемежаются интервалами от 3 до 20 секунд. Но в некоторых случаях паузы между дыхательными движениями увеличиваются значительно. Чаще всего это происходит у недоношенных детей. Такое апноэ (прекращение дыхание) длительностью более 20 исчезает после достижения недоношенными малышами возраста, соответствующего 37 неделям беременности.
Хотя в редких случаях длительные паузы сохраняются и у доношенных детей. Ученые выявили некоторую зависимость между таким апноэ и СВДС, поэтому недоношенным малышам с большими задержками дыхания рекомендуют устанавливать специальные регистраторы дыхания.
Дефицит серотониновых рецепторов
Недостаток клеток, улавливающих серотонин, которые располагаются в определенных частях мозга – частая находка на вскрытии жертв СВДС. Этот дефицит бывает сосредоточен именно в области мозга, отвечающий за сердечно-дыхательную синхронность, то есть за связь дыхания и частоты сердечных сокращений. Существует гипотеза, по которой именно дефекты серотониновых рецепторов вызывают остановку дыхания во сне у детей.
Гипотеза незавершенной терморегуляции
Считается, что жизненные центры в продолговатом мозге созревают у детей вплоть до достижения ими трех месяцев. При незрелых клетках мозга, отвечающих за терморегуляцию, средняя температура тела у малышей ниже нормы. Примерно к 3 месяцам жизни возникает температурное постоянство (при измерении в прямой кишке). Незадолго до созревания этих клеток могут отмечаться колебания цифр на градуснике и неадекватный температурный ответ. То есть при изменении микроклимата спальни младенец может попросту перегреться, что скажется на дыхательной и сердечной деятельности и приведет к внезапной смерти.
Существует еще множество гипотез (генетическая, инфекционная, гипотеза пережатия позвоночной артерии), но ни одна из них не объясняет абсолютно все случаи СВДС.
Механизм внезапной смерти
Для возникновения СВДС необходимо сочетание генетических факторов, критического возраста и неблагоприятных внешних условий. Обычно дети, уложенные на живот в мягкую постель, моментально просыпаются при недостатке кислорода и меняют позу. Но у некоторых малышей этот защитный механизм не срабатывает. Они могут уткнуться в перину, в крови упадет содержание кислорода и вырастет уровень углекислого газа, но рефлекторного просыпания не произойдет. Ребенок снова и снова будет вдыхать отработанный воздух, пока уровень кислорода не станет критическим и не приведет к смерти. Такой дополнительный фактор, как курение родителей, также вызывает нарушение этого защитного рефлекса.
Факторы риска СВДС
Несмотря на безуспешные поиски точной причины внезапной детской смерти, ученые установили несколько факторов риска. Исключение этих факторов позволяет снизить число внезапных смертей в разы, хотя многие предрасполагающие особенности невозможно устранить.
Факторы, связанные с беременностью и родами
- наркомания и табакокурение матери во время беременности
- внутриутробная гипоксия и задержка развития
- недоношенность
Особенности ребенка
- мужской пол, возраст 2-4 месяца
- реанимационные мероприятия в прошлом (чем больше в жизни ребенка было эпизодов, требующих неотложной помощи, тем выше риски)
- брат или сестра ребенка погибли от СВДС (это касается гибели от любого неинфекционного заболевания, а не только от СВДС)
- частые и длительные эпизоды апноэ, высокий порог пробуждения
Условия сна ребенка
- сон в положении на животе и на боку
- курение родителей после рождения ребенка
- мягкая кровать, перина, подушка
- перегревание, холодное время года
- проживание ребенка на больших высотах над уровнем моря
Основные факторы возникновения внезапной беспричинной смерти малыша – сон на животе, условия в кроватке и курение родителей.
Сон в положении лежа на животе
Многолетние исследования доказали, что спящий на животе ребенок подвергается большему риску внезапной смерти. Особенно опасно класть детей на живот во сне после длительного перерыва или впервые, то есть создавать так называемое «непривычное положение на животе». Чаще всего оно возникает во время дневного сна вне дома.
Раньше считалось, что положение на боку не несет в себе угрозы. Но теперь известно, что риск такой позы ничуть не меньше, так как дети часто поворачиваются из нее на живот. Поэтому единственным безопасным можно считать положение на спине. Исключением являются состояния, при которых спать на спине противопоказано (недоразвитие нижней челюсти, выраженный гастроэзофагеальный рефлюкс). Такие дети часто срыгивают и могут вдохнуть рвотные массы. Подавляющее большинство малышей спокойно спят на спине без риска захлебнуться.
После рекомендаций ведущих международных педиатрических служб в 1994 году, связанных с правильным укладыванием ребенка на спину, частота СВДС снизилась по всему миру как минимум вдвое.
Условия для сна
Важным элементом безопасности малыша является обстановка в его спальне и конкретно в кроватке. Потенциально привести к внезапной смерти могут:
- Теплые стеганые одеяла
- Объемные мягкие подушки
- Мягкие перины и матрасы
- Повышенная комнатная температура
- Совместный сон с родителями
Курение родителей
Никотиновая зависимость мамы и папы вредит не только их собственному здоровью, но и пагубно отражается на ребенке. Существует несколько версий, почему пассивное вдыхание табачного дыма приводит к внезапной смерти во сне. Самая распространенная – снижение количества катехоламинов, отвечающих за чувствительность к кислородному голоданию, под воздействием никотина.
Так как курящие матери чаще всего курили и во время беременности, то для их детей характерно запоздалое развитие всех отделов головного мозга, в том числе и центров сердечной и дыхательной регуляции. Совокупность этих факторов приводит к такому трагичному последствию, как СВДС.
Что может скрываться под маской СДВС?
Большинство случаев смерти детей грудного возраста имеют причины. Порой для того, чтобы найти эти причинные факторы, проводится тщательное расследование и вскрытие экспертами. И лишь изредка смерть так и остается загадкой, получая название СВДС.
Последствия жестокого обращения
Смерть ребенка может стать следствием вспышки гнева родителя, либо произойти по причине хронических побоев и издевательств. К сожалению, такое происходит чаще, чем хотелось бы. И если серьезные травмы и переломы прибывшие на место трагедии врачи находят сразу, то некоторые последствия насилия увидеть сразу не удается.
К ним относят намеренное удушение и синдром тряски младенца. Последний – это повреждение тонких сосудов мозга в результате встряхивания малыша. Неокрепшая шея и относительно большая голова ребенка первого года жизни предрасполагают к тяжелым повреждениям мозга вплоть до потери сознания, комы и смерти.
Повторный случай СВДС в семье наталкивает на мысль о возможном насилии над детьми. Если и третий ребенок погибает так же внезапно, то судебные медики не сомневаются в жестоком обращении родителей.
Непреднамеренное удушение
Бессонные ночи, гормональные перемены и грудное вскармливание по требованию утомляют каждую маму. Поэтому ее ночной сон может быть очень крепким, несмотря на повышенную чувствительность к крикам малыша. Если ребенок спит в одной кровати с мамой, то есть некоторый риск его непреднамеренного удушения. В несколько раз этот риск возрастает при приема матерью алкоголя или препаратов от бессонницы.
Одним из самых известных литературных и исторических фактов СВДС была притча о Соломоновом суде из Ветхого Завета. К Соломону пришли две матери, одна из которых нашла своего ребенка мертвым в кровати («приспала» его) и подложила тельце в постель второй матери.
Живого младенца она назвала своим сыном. Соломон мудро рассудил спор женщин, отдав ребенка настоящей маме, которая не согласилась рубить его на две части. С тех пор привычка класть малыша в кровать родителей появлялась и исчезала у разных народов.
В 18-19 веках были даже строгие запреты на совместный сон, а «присыпание» ребенка приравнивалось к преднамеренному убийству. В настоящее время большинство мам старается укладывать малышей в отдельную кроватку, хотя случаи их внезапной смерти все равно встречаются.
Вирусные и бактериальные инфекции
У детей грудного возраста многие инфекционные болезни протекают нетипично. При тяжелом поражении органов порой не бывает ярких симптомов. Особенно это касается маловесных недоношенных малышей. Поэтому прежде, чем ставить диагноз СВДС, патологоанатом обязательно исключит пневмонию, менингит и другие грозные осложнения инфекций.
Профилактика СВДС
Внезапную смерть младенцев нельзя предугадать и предотвратить со стопроцентной вероятностью. Но можно обеспечить малышу безопасную среду и исключить многие факторы риска.
- Малыш должен спать на спине. Положение лежа на животе необходимо для развития, но только в состоянии бодрствования и под присмотром родителей.
- Нельзя укладывать ребенка в кроватку с мягкими одеялами, подушкой, периной.

- Вместо одеяла лучше использовать специальный спальный мешок. Тугое пеленание нежелательно. Это вызывает перегрев младенца и ограничивает его двигательную активность.
- Недопустимо укладывать малыша вместе с мягкими игрушками.
- Совместный сон со взрослыми нежелателен. Если такая необходимость возникает, то ребенок может спать в одной кровати только с родителями. При этом мама и папа не должны курить, находиться в алкогольном опьянении и состоянии чрезмерной усталости. В таких случаях лучше вплотную придвинуть детскую кроватку к спальному месту взрослых
- Нельзя допускать перегревания ребенка. Оптимальная температура в спальне малыша – около 20 °С.
- Перед укладыванием ребенка в кроватку нужно дать ему срыгнуть, если недавно было кормление. Для этого малыша держат «столбиком», то есть прижав вертикально к себе.
- Использование соски-пустышки на ночь снижает риск СВДС. Первый месяц жизни малыша соску лучше не использовать, чтобы установился правильный режим выработки молока.
Домашний мониторинг дыхания
В последние годы появилось множество домашних приборов, позволяющих отслеживать дыхание, пульс ребенка и даже насыщение кислородом его крови. Такие аппараты действуют по принципу радионяни, подавая родителям звуковой сигнал при длинных паузах в дыхании малыша и нарушении ритма сердца. Но, к сожалению, исследования не доказали хотя бы какую-нибудь профилактическую пользу таких приборов. Домашний мониторинг практически не снижает частоту СВДС. Использование датчиков допустимо только у детей высоких групп риска:
- Младенцы, у которых были эпизоды потери сознания, посинения, требующие оказания неотложной помощи (сердечно-легочной реанимации)
- Недоношенные маловесные дети с частыми эпизодами апноэ
- Дети с доказанными заболеваниями дыхательных путей, приводящими к остановке дыхания
К бесполезным коммерческим новинкам относятся и клинья, а также всевозможные позиционеры для сна. Эти приспособления фиксируют ребенка, не давая ему повернуться на живот. С точки зрения статистики риски внезапной смерти у таких детей ничуть не уменьшаются.
СВДС и вакцинация
Активисты антипрививочных кампаний с удовольствием используют феномен СВДС для запугивания родителей «ужасами вакцинации». Действительно, первые прививки малыша часто совпадают по времени с пиком частоты внезапной смерти. Но многочисленные широкие исследования доказали, что совпадения эпизодов вакцинации и внезапной смерти совершенно случайны. Более того, привитые дети умирают в колыбели гораздо реже непривитых. Отсутствие вакцинации не только не убережет от СВДС, но и прибавит риски умереть от остановки дыхания при коклюше, например.
Когда нужно обратить на ребенка особое внимание?
При некоторых обстоятельствах необходимо проявлять чуть больше внимания к здоровью малыша, чтобы избежать трагичного исхода.
- Высокая температура у ребенка, особенно во время сна
- Отказ от еды, снижение двигательной активности
- Все респираторные заболевания (фарингиты, бронхиты, даже обычный насморк)
- Сон малыша после длительной истерики и плача
- Сон в непривычных условиях (в гостях, не в своей кроватке)
Помощь родителям, пережившим внезапную смерть ребенка
Горечь такой неожиданной и тяжелой утраты несравнима ни с чем. Но необходимо помнить, что СВДС невозможно предвидеть и предотвратить, и нет никакой вины родителей в гибели ребенка. Поэтому необходимо обратиться за помощью к психологу, начать занятия в группах поддержки и продолжать жить дальше. Большинству семей удается сохранить единство, родить детей и избежать повторения трагедии.
Основные выводы о СВДС
- Внезапная смерть здорового ребенка – трагичное, но крайне редкое явление
- Невозможно предугадать развитие СВДС
- Посмертный диагноз СВДС ставится только при отсутствии признаков болезни или насилия
- Главные меры профилактики внезапной детской смерти: сон на спине, кроватка с жестким матрасом, без подушки и легким одеялом/спальным мешком, а также отказ родителей от курения
- Домашние приборы для контроля дыхания и сердцебиения необходимы только детям из групп риска
- Наличие в медицине такого феномена, как СВДС, — это не повод для развития тревожности у мамы и папы. Создайте ребенку безопасные условия и наслаждайтесь родительством!
zdravotvet.ru
Что нужно знать о СВДС — синдроме внезапной детской смерти
Статистика
Синдром внезапной детской смерти, или смерти в колыбели, — самая распространенная причина смерти детей в возрасте от месяца до года. В 2017 году только в США от СВДС умерли 3,6 тыс. детей. Что касается России, Википедия приводит статистику за 1999 год: тогда от СВДС умирало 4 ребенка из 10000. В Англии и Уэльсе в 2014 году от СВДС умерли 212 младенцев.
Большая часть младенцев, умерших от СВДС, находились в возрасте от одного до четырех месяцев, и 90 процентов всех случаев приходились на детей возрастом до полугода. Почти в половине случаев – в 43 процентах – в смерти детей в возрасте до года виноват СВДС (на удушье, например, приходится 25 процентов смертей детей до года). Раньше считалось, что количество смертей от СВДС выше в зимние месяцы, но сейчас это утверждение опровергнуто.
Педиатр Сергей Бутрий подчеркивает, что многие используют данные о СВДС как инструмент антипрививочной пропаганды, поскольку очень часто в СМИ попадают истории о смерти младенцев, случившейся якобы после вакцинации. Он подчеркивает, что СВДС наступает не от прививок.
Причины СВДС
На самом деле, никто точно не знает, откуда берется СВДС, — по определению, у этого явления нет известной и понятной причины. Однако существует предположение, что у детей, которые умирают от СВДС, есть определенные аномалии в тех частях мозга, которые отвечают за дыхание, пульс, давление и пробуждение. «Мы предполагаем, что когда младенец оказывается в положении, в котором к нему не поступает достаточное количество кислорода, приводится в действие (или наоборот, не приводится) некий неизученный механизм», — говорит педиатр и соавтор книги «Heading Home With Your Newborn» Лаура Джана.
Факторы риска
СВДС может случиться с любым младенцем, но исследователи определили несколько факторов, которые повышают риск его развития. Их приводит Mayo Clinic:
Пол. Мальчики чаще умирают от СВДС.
Возраст. Самый уязвимый возраст — второй и третий месяц жизни.
Раса. По непонятным причинам СВДС более подвержены выходцы из Африки, коренные американцы и аборигены Аляски.
Пассивное курение. Младенцы, которые живут с курильщиками, чаще умирают от СВДС.
Подобные случаи в семье. У детей, чьи родные или двоюродные братья и сестры умерли от СВДС, риск СВДС выше.
Недоношенность. Недоношенные и маловесные дети чаще становятся жертвами СВДС.
Риск СВДС также зависит от матери. Он повышается, если она моложе 20 лет, во время беременности курила, употребляла алкоголь или наркотики или получала недостаточную медицинскую помощь.
Как предотвратить СВДС
Существует несколько способов снизить риск СВДС, о которых должен быть осведомлен каждый родитель.
Поза для сна. Самая безопасная поза для сна младенца — на спине, поэтому всегда кладите его спать на спину, а не на живот или на бок. Это не касается тех случаев, когда ребенок бодрствует или уже умеет переворачиваться в обе стороны без посторонней помощи. Не стоит думать, что окружающие (бабушки или няни) знают о правильности сна на спине. Настаивайте на том, чтобы вашего ребенка клали спать именно так, даже если им кажется, что лежание на животе его успокаивает.
В кровати не должно быть ничего лишнего. Мы уже писали о том, что бортики опасны. Матрас должен быть жестким. Не укрывайте малыша толстыми теплыми одеялами. Не оставляйте в кроватке подушки, мягкие игрушки — они могут мешать младенцу дышать, если он уткнется в них во сне. Минимализм против уюта, который младенец не оценит – вот главный принцип организации спального места.
Не перегревайте ребенка. Чтобы согреть его, пользуйтесь детским спальным мешком, а не стопкой одеял. Если у вас одеяло, оно должно быть максимально легким. Заткните одеяло под матрас, оставив достаточно длины, чтобы укрыть младенца до плеч. Ни в коем случае не накрывайте голову.
Сделайте так, чтобы ребенок спал с вами в комнате до года. По крайней мере до шести месяцев. Сон в одной кровати с родителями тоже считается одним из факторов риска.
Кормите ребенка грудью, если это возможно. Грудное вскармливание снижает риск СВДС.
Не пользуйтесь дыхательными сигнализациями, которые рекламируют себя как защиту от СВДС. Американская академия педиатрии не рекомендует покупать эти устройства, поскольку они неэффективны.
Предложите младенцу соску. Есть данные, согласно которым дети, которые сосут во сне пустышку, менее подвержены риску СВДС. Предостережение: если вы кормите грудью, подождите до момента, когда ребенку исполнится три-четыре недели, пока у вас наладится лактация. Если младенец не берет пустышку, не настаивайте. Если пустышка выпадает изо рта ребенка, когда он спит, не нужно вставлять ее обратно.
Не кладите ребенка спать на диван или софу. Американская академия педиатрии утверждает, что это повышает риск СВДС.

n-e-n.ru
причины, до какого возраста возможен, статистика
Неожиданные смерти здоровых младенцев случаются во всем мире. Это страшное явление носит название синдром внезапной смерти. Даже в высокоразвитых странах груднички до года гибнут без всяких очевидных причин, выявить которые не получается даже при тщательном изучении на вскрытии. Несмотря на долгие годы исследований и выявление возможных факторов риска синдром внезапной смерти регулярно фиксируется у младенцев.
Что из себя представляет
Специалисты понимают под синдромом внезапной смерти (СВСМ или СВДС) необъяснимую, с точки зрения современной медицины, остановку дыхания и сердечной деятельности у младенцев до года. Смерть обычно настигает грудничков во сне, при этом болезней, инфекций, патологических изменений органов, способных привести к летальному исходу, у малышей не выявляют.
Грудничок, которого по всем признакам можно считать здоровым, утром не просыпается. Диагноз СВСМ ставится после исключения всех других причин смерти и после всестороннего исследования тела. Проблемой гибели младенцев без причин начали активно заниматься в середине-конце 20 века. Многие выводы о причинах синдрома, которые делались учеными, оказывались преждевременными, в дальнейшем опровергались.
Сегодняшние результаты многолетних исследований выглядят как гипотезы и рекомендации родителям, позволяющие значительно снизить вероятность младенческой смерти.
Основные гипотезы и причины
Большинство смертей младенцев фиксируется в возрасте 2-6 месяцев, когда многие системы организма еще находятся у грудничков в стадии становления. Поэтому выдвинутые гипотезы объясняют СВСМ отсутствием должной регулировки дыхания и кровообращения, недоразвитостью автономной нервной системы. Рассмотрим гипотезы, которые получили подтверждения в некоторых исследованиях, но полностью объяснить причины смерти так и не смогли.
Удлиненный интервал Q-T
Удалось выяснить, что у многих младенцев, погибших без причины, на выполненных незадолго до смерти кардиограммах фиксировалось увеличение интервала Q-T. Этот показатель характеризует время от начала сокращения сердечного желудочка до расслабления и свидетельствует о нестабильности проводимости сердечной мышцы.
Апноэ
Выявлено, что у младенцев, умерших без понятных причин, были замечены случаи апноэ – ночной остановки дыхания. Предполагают, что при значительных паузах между дыхательными движениями может наступить смерть – дыхание не возобновляется после большого интервала. Дыхательные дисфункции особенно опасны у недоношенных.
Дефицит серотониновых рецепторов
У определенного процента грудничков на вскрытии обнаруживают нехватку серотониновых рецепторов в ткани мозга. Эта часть мозга синхронизирует сердечно-дыхательную деятельность организма.

Незавершенная терморегуляция
Все системы организма могут нормально работать только при определенной температуре, поддерживаемой терморегуляцией. Несовершенство регуляторов температуры тела у младенцев рассматривается в качестве возможной причины внезапной смерти грудничка.
Генетика
Некоторые исследования указывают на то, что причиной смерти становились генные мутации (ген SCN4A). Они провоцировали нарушения дыхательных функций и при наложении внешних причин (перегревание, неудобная поза во сне) не позволяли младенцу совершить следующий вдох.
Справка: ни одна из теорий полностью не объясняет синдром внезапной смерти грудничка. Ученые склоняются к гипотезе слияния внутренних причин, физиологических особенностей развития и внешних факторов, усугубляющих их влияние.
Механизм внезапной смерти новорожденных
Согласно современной теории, СВСМ возникает вследствие соединения генетических факторов, негативного внешнего воздействия и возрастных особенностей организма.

В первый год жизни грудничка происходит совершенствование всех органов и систем, синхронизация их работы. Недостаточность систем регулирования и провоцирующие факторы извне соединяются, приводя к мгновенной смерти грудничка. Защитные комплексы организма не способны работать в полную силу – младенец не может перевернуться или проснуться при недостатке кислорода, принять удобную позу во сне, сбросить одеяльце при перегревании.
Факторы риска СВСМ
Исследовательские работы, набор статистических данных об условиях жизни грудничков позволили выделить основные факторы риска, провоцирующие синдром внезапной смерти. Отметим, что среди этих причин многие подтверждены, другие периодически отметаются как малодостоверные.
Связанные с беременностью и родами
Патологии беременности, особенности поведения женщины, проблемы, возникающие при родах, усугубляют опасность развития СВСМ в первые месяцы жизни грудничка.

Курение и наркомания
Вредные привычки женщины – употребление спиртного, наркотиков, курение провоцируют недоразвитие органов и систем у плода.
Внутриутробная гипоксия
Заболевания матери могут вызвать постоянное или временное кислородное голодание у плода (гипоксию), что опасно для развития и может спровоцировать в дальнейшем смерть.
Задержка развития
Отставание в развитии приводит к тому, что после рождения у грудничка уйдет больше времени на адаптацию и совершенствование дыхательной и сердечно-сосудистой систем.
Недоношенность
СВСМ чаще наблюдается у недоношенных, менее приспособленных к внешнему миру.
Некачественная дородовая помощь
Неправильное или недостаточное лечение беременной, несоблюдение предписаний врача, то есть неудовлетворительная дородовая помощь сказываются на состоянии младенца.
Плацентарные аномалии
Плацента защищает плод, обеспечивает питание. Аномалии ее строения и положения отрицательно сказываются на развитии будущего младенца.
Анемия
Анемия беременной приводит к развитию множественных патологий у женщины, проблемам при родах, недостаточному обеспечению плода питанием и кислородом.
Беременность в раннем возрасте
СВСМ часто фиксируется у малышей, родившихся у слишком молодых женщин (до 20 лет) и мало озабоченных течением беременности, не посещающих врачей.

Особенности ребенка
Врачи выделяют также характерные особенности грудничков, у которых чаще фиксируется СВСМ.
Пол и возраст
Внезапная смерть чаще настигает мальчиков (60 %). Наиболее частый возраст – 2-4 месяца.
Реанимационные мероприятия в прошлом
Чаще других необъяснимую смерть выявляют у грудничков, которых долго выхаживали, проводили реанимацию сразу после рождения или в первые недели жизни.
Гибель брата или сестры от СВДС или неинфекционного заболевания
Генетический фактор развития синдрома проявляется в том, что чаще умирают младенцы, у родителей которых уже гибли дети от СВДС или других неинфекционных патологий.
Частое и длительное апноэ
Родители, замечающие у детей апноэ, должны быть особенно внимательны. При склонности к частым остановкам дыхания риск внезапной смерти возрастает.
Высокий порог пробуждения
Опасность для грудничков представляет высокий порог пробуждения, то есть слишком крепкий сон. Если малыша трудно разбудить, он может не проснуться при затруднении дыхания и недостатке кислорода.
Аномалии мозга
В мозгу младенцев после смерти нередко выявляют различные аномалии стволового отдела – снижение концентрации серотонина, высокое число серотониновых рецепторов, другие отклонения.
Респираторная инфекция
Считается, что риск смерти у грудничков увеличивают респираторные инфекции, которые угнетают дыхательные функции.

Условия сна
Поскольку смерть грудничков происходит во сне, пристальное внимание было уделено условиям, в которых младенец проводит большую часть жизни. Безусловно подтверждены большими объемами статистических данных следующие факторы, провоцирующие СВСМ.
На животе и на боку
Наиболее опасными положениями при сне названы позы на животике и на боку. Родители, в желании облегчить состояние грудничка при коликах, часто укладывают ребенка на живот, что приводит к сдавливанию грудной клетки и перекрытию доступа воздуха при утыкании носиком в подушку.
Курение родителей
Табачный дым в комнате меняет газовый состав воздуха, мешает грудничку нормально получать кислород. У грудничков снижается синтез веществ, ответственных за фиксирование кислородного голодания.

Мягкая кровать, перина, подушка
Спать грудничкам рекомендуется на жестком матрасе без подушки. Излишне мягкое покрытие кроватки приводит к углублению малыша, перегреву тела, что при несовершенной терморегуляции опасно для жизни.
Перегрев
Слишком теплое одеяло, пеленание приводят к тому, что младенец перегревается, что затрудняет работу сердца, приводит к нарушениям дыхания.
Большие высоты над уровнем моря
Выявлено, что в разреженном воздухе на больших высотах СВСМ фиксируется чаще.
Что может скрываться под маской СВДС
Синдром внезапной смерти ставится после вскрытия, как причина гибели грудничка, когда установить точный диагноз не удается. Предварительно исключают все возможные диагнозы – от инфекций до гипоксии. В неопределенных случаях, когда причина остается неизвестной, выбирается СВДС.

Последствия жесткого обращения
Хрупкий организм грудничка нередко реагирует смертью на жестокое обращение. Сильная тряска младенца на руках или в коляске нередко приводит к фатальным повреждениям сосудов мозга. Если травмы заметить можно, то выявить повреждения мелких сосудов получается не всегда или не сразу.
Известны случаи, когда в семьях неоднократно гибли младенцы, а списанные на остановку дыхания летальные исходы оказывались вызванными жестоким обращением.
Непреднамеренное удушение
В ходе расследований причин внезапной смерти грудничков нередко выявляется случайное удушение. Его могут вызвать перекрытие кислорода младенцу тяжелым одеялом, перевернувшейся подушкой, материнской грудью при ночном кормлении. Опасность для грудничков представляет сон в одной постели с родителями, с переутомленной мамой, которая случайным движением может накинуть одеяло на голову ребенка.
Вирусные и бактериальные инфекции
Отсутствие надежной иммунной системы, неотрегулированность защитных механизмов нередко приводят к смерти грудничков от инфекций. При вскрытии проводят анализы на присутствие инфекционных агентов, исключают вероятность смерти от осложнений – сепсиса, менингита, пневмонии. Они могут протекать в раннем возрасте в атипичной форме и выявиться слишком поздно.
Меры профилактики
Несмотря на неопределенность причин СВСМ, снизить риск для младенца родители могут, так как выявлены безусловные факторы, увеличивающие опасность для малышей.
Исключение факторов риска
Обеспечить спокойный сон и пробуждение младенца помогут соответствующие условия ухода и размещения в кроватке:
- Удаление мягких объемных матрасов, подушек, одеял, игрушек из коляски, кроватки.
- Укладывание малыша на сон на спинку. Лежать на животике он должен только при бодрствовании и под присмотром.
- Сразу после кормления нужно подержать грудничка «столбиком», дождаться срыгивания.
- Не стоит класть младенца спать со взрослыми. Лучше придвинуть кроватку близко к родительской постели.
- Не курить в квартире, где есть грудничок. В течение дня и перед ночным сном тщательно проветривать помещение.
- Не допускать перегревания, не укутывать. Для грудничков достаточно 20 ° – сон будет спокойным и ровным.
Педиатры советуют на ночь давать грудничку пустышку, это делает его спокойнее и выравнивает дыхание.
Домашний мониторинг дыхания
К системам мониторинга дыхательных процессов, которые осуществляются специальными приборами, обращаются при наличии у грудничка особых состояний:
- зафиксированные случаи апноэ у недоношенных и детей, плохо набирающих вес;
- при наличии патологий дыхательной системы, которые могут вызвать остановку дыхания;
- если в анамнезе были реанимационные мероприятия, малыш склонен к судорогам, нарушениям сердечной деятельности.
Аппарат сообщает звуковыми сигналами о сбое дыхания и зовет родителей на помощь. Особой эффективностью этот метод не отличается и широко не используется.
Вакцинация
Противники иммунизации приписывают возрастание рисков СВСМ действию вакцин. Исследования не выявили такой связи – прививки и реакции на них не увеличивают для грудничков опасность летального исхода.
Важно: при отсутствии вакцинации груднички остаются беззащитными перед инфекциями, которые могут вызвать тяжелые заболевания и смерть. Риск СВСМ от вакцин не вырастает.
Регулярный осмотр у педиатра
На профосмотрах нужно сообщать педиатру обо всех тревожных симптомах в состоянии грудничка – судорогах, одышке, задержках дыхания. Врач поможет выявить причины недостаточного роста массы тела, отправить при необходимости на обследования или к профильному специалисту.
Когда нужно внимательно следить за ребенком
Когда младенец уснул, мама может расслабиться и отдохнуть или заняться накопившимися делами. Выделим несколько состояний, когда нужно внимательно присматривать за грудничком во время сна, навещать и проверять состояние.
Высокая температура
Во время болезни, когда температура выше нормы, следует проверять позу младенца, регулярно слушать, ровно ли он дышит.

Отказ от еды
Если младенец отказывается от еды, сосательный рефлекс ослабевает, нельзя надолго оставлять малыша без присмотра.
Респираторные заболевания
При инфекциях дыхательных путей, когда носик заложен, а дышит младенец с трудом, нужно проверять, все ли нормально у ребенка.
После длительной истерики или плача
Если грудничок уснул после продолжительной истерики, крика, долго не мог успокоиться, всхлипывает во сне – родителям необходимо остаться у постельки со спящим малышом.
В непривычных условиях
Следить за сном грудничка нужно, если его уложили спать в незнакомых условиях – в гостях, в дороге, в чужой постели.

Что нужно сделать, если ребенку стало плохо
При появлении у грудничка проблем с дыханием или при резких изменениях пульса необходимо срочно вызывать скорую помощь.
Как оказать помощь самостоятельно до приезда врачей, если замечена остановка дыхания:
- взять малыша на руки, немного потормошить, легко встряхнуть;
- провести несколько раз пальцами по позвоночнику вдоль всего столба;
- пальцами помассировать ступни, ручки, потереть мочки ушей.
Если малыш не задышал, нужно делать искусственное дыхание и массаж грудной клетки. Массаж делают пальцами, сильно на грудь не давят. Главная трудность – не запаниковать, делать все спокойно, быстро и планомерно.

Немного статистики
Синдром внезапной смерти остается загадочным и страшным явлением, объяснить которое медицина не в силах. Методика выставления диагноза различается, в группу СВСМ относят случаи, которые не удается идентифицировать и отнести к известным патологиям. Некоторые цифры по статистике СВСМ:
- до 90 % грудничков умирает с 2-х до 6-ти месяцев, чаще всего смерть фиксируется в возрасте 2-4 месяца;
- в 80-е годы 20 века в Западной Европе смерть от синдрома составляла 2 на 1000 младенцев, с переходом на рекомендованный сон на спине и другие меры профилактики число снизилось до 0.5 на 1000;
- из умерших от СВСМ 60 % – младенцы-мальчики;
- смерть чаще настигает чернокожих грудничков.
По некоторым данным, СВСМ чаще наблюдается зимой, что связывают с ростом респираторных инфекций в этот сезон. Профилактические мероприятия по предотвращению внезапной смерти младенцев принесли ощутимые плоды. Смертность снизилась во всех странах, где грудничков укладывают спать на спинку, защищают от перегревания и выполняют другие рекомендации. Заботливые родители могут значительно уменьшить риск для своего малыша, хотя причины СВСМ так и не выяснены.
grudnichky.ru
Синдром внезапной детской смерти — причины, симптомы, диагностика и лечение
Синдром внезапной детской смерти (СДВС) – понятие, применяемое в отношении неожиданной смерти ребенка первого года, наступившей во сне без установленных причин. О СДВС говорят в том случае, если изучение медицинской карты и места смерти, а также патологоанатомическое исследование не дают четкого ответа о причинах гибели младенца. Для оценки риска внезапной детской смерти предложены тестовые алгоритмы (Магдебургская таблица баллов), проводится ЭКГ, полисомнография. Профилактика СДВС включает оптимизацию условий сна ребенка, выявление детей групп риска и обеспечение домашнего кардиореспираторного мониторирования.
Общие сведения
Синдром внезапной детской смерти (СВДС, «смерть в колыбели», синдром внезапной смерти младенца) – необъяснимая гибель грудного ребенка во сне в отсутствие адекватных причин, повлекших летальный исход. Как следует из определения, синдром исключает наличие на момент гибели инфекции, несчастного случая, ранее не выявленных врожденных (в т. ч. генетических) либо приобретенных заболеваний или их последствий. Ни изучение медицинской документации погибшего ребенка, ни осмотр места гибели, ни результаты аутопсии не позволяют назвать причину, объясняющую смерть.
Распространенность синдрома внезапной детской смерти в мире составляет 0,2-1,5 случаев (в России — 0,43 случая) на 1000 детей. В большей степени риску СВДС подвержены младенцы в возрасте до 8 месяцев; наибольшее количество внезапных детских смертей приходится на возраст 2-4 месяца. 60% детей, погибших в результате СВДС, составляют мальчики. Обычно внезапная смерть ребенка наступает во временной интервал с полуночи до 6 часов утра, преимущественно в зимнее время года. На долю СДВС приходится до 30% смертей у детей первого года жизни, что объясняет неослабевающую обеспокоенность молодых родителей и специалистов в области педиатрии данной проблемой.
Синдром внезапной детской смерти
Причины СДВС
Исследование проблемы внезапной детской смерти ведется уже несколько десятилетий, однако однозначного объяснения причин данного явления так и не получено. К теориям, представляющим исторический интерес, относится объяснение механизма СДВС акцидентальным (случайным) удушьем (при нахождении младенца в родительской постели, непреднамеренное удушение постельными принадлежностями), сдавлением трахеи увеличенным тимусом (asthma thymicum), лимфатико-гипопластическим диатезом (status thymico-lymphaticus).
На современном этапе в детской неврологии синдром внезапной смерти младенца относится к расстройствам сна (парасомниям). В качестве одной из гипотез, объясняющих патогенез СДВС, рассматривается апноэ во сне. К категории детей, имеющих повышенный риск развития апноэ сна, относятся недоношенные младенцы, имеющие незрелую дыхательную систему.
Опыт, накопленной кардиологией, указывает на то, что среди причин внезапной сердечной смерти ведущая роль принадлежит нарушениям ритма сердечной деятельности (аритмиям). Масштабное исследование, продолжавшееся в течение 20 лет, показало, что наличие по данным ЭКГ удлиненного QT-интервала повышает риск внезапной детской смерти в 41 раз. Практическим следствием данного открытия послужил ЭКГ-скрининг новорожденных в некоторых странах, по результатам которого детям с врожденным синдромом удлиненного интервала QT и повышенным риском СВДС назначаются бета-блокаторы.
Одной из гипотез, объясняющих СДВС, служит предположение о том, что положение спящего ребенка на животе с повернутой на бок головкой вызывает сдавление позвоночной артерии, уменьшение перфузии ствола головного мозга и летальный исход от центрального апноэ. Авторы данной гипотезы предлагают в качестве скрининг-метода выявления детей с риском внезапной смерти использовать УЗДГ экстракраниальных сосудов.
Теория нарушения реакции пробуждения и неэффективности «хватательного» дыхания в ответ на развивающуюся у ребенка на гипоксию и гиперкапнию пока не находит однозначного объяснения. Возможно, разгадка СДВС кроется в нарушении регуляции сна, дыхания и температурного гомеостаза нейротрансмиттером серотонином.
Сторонники других гипотез пытаются объяснить патогенез внезапную смерть младенцев избытком эндорфинов, дефектами бета-окисления жирных кислот, недостаточной зрелостью контроля кардиореспираторных функций со стороны ЦНС и др. Некоторые авторы предлагают относить СДВС к крайнему проявлению пограничных состояний новорожденных и детей первого года жизни, которое может наступить при воздействии минимальных по своей выраженности неспецифических факторов.
Несмотря на множество гипотез, ни одна из них не может служить универсальным объяснением феномена СДВС. Тем не менее, многолетние наблюдения позволяют выявить ряд факторов, существенно повышающих риски внезапной смерти у младенцев. К ним относятся: молодой возраст матери (младше 20 лет), многоплодная беременность, преждевременные роды, недоношенность ребенка и масса тела менее 2500 г, мужской пол младенца, искусственное вскармливание, сон на животе и на мягкой поверхности, перегревание во время сна, курение в доме и др.
В отношении того, повышается ли риск внезапной детской смерти при совместном сне ребенка в одной постели с родителями, однозначного ответа не существует. Большинство исследователей склонны видеть в совместном сне фактор профилактики за счет синхронизации дыхания и сердцебиения ребенка с дыханием и сердцебиением матери, а также возможностью матери быстро отреагировать на остановку дыхания у ребенка. С другой стороны, вероятность СДВС увеличивается из-за опасности чрезмерного укрывания и перегревания ребенка, сна на мягкой подушке и т. д.
Вопреки заблуждениям, профилактическая вакцинация детей не является причиной внезапной детской смерти.
Абортивный СДВС
В отношении младенцев, переживших в грудном возрасте очевидный жизнеугрожающий эпизод и выжившим, используется понятие абортивный синдром внезапной детской смерти или near-miss СВДС. Характерными признаками очевидного жизнеугрожающего эпизода являются внезапная остановка дыхания, бледная или цианотичная окраска кожи, гипотония или гипертонус мышц, возникающие у ребенка без видимых причин, при полном благополучии. Очевидные жизнеугрожающие эпизоды в течение первых месяцев жизни возникают у 0,6% младенцев.
В 50-70% случаях у таких детей удается выявить корреляцию очевидного жизнеугрожающего эпизода с каким-либо патологическим состоянием: судорожным синдромом, миопатией, инфекциями дыхательных путей, гастроэзофагеальной рефлюксной болезнью, врожденными аномалиями развития, заболеваниями обмена веществ и пр. Поэтому детям, перенесшим абортивный СДВС, необходимо проведение комплексного обследования с участием различных детских специалистов: педиатра, детского невролога, кардиолога, гастроэнтеролога, пульмонолога, детского отоларинголога и др. Из инструментальных исследований наибольшее диагностическое значение могут представлять ЭЭГ, полисомнография, транскраниальная УЗДГ, ЭКГ, УЗИ сердца ребенку, холтеровский мониторинг ЭКГ, рентгенография грудной клетки. Лабораторные методы могут включать инфекционную диагностику (ИФА, ПЦР, микробиологическое исследование), определение КОС крови, биохимический анализ крови и др.
Оценка риска развития СДВС
Отсутствие достоверных знаний о причинах внезапной детской смерти позволяет оценивать степень риска исключительно статистическими методами. Так для идентификации детей групп риска предложена Магдебургская таблица баллов СВДС, выделяющая в качестве критериев возраст матери, вес младенца при рождении, положение ребенка во сне, особенности постельных принадлежностей, курение матери, продолжительность грудного вскармливания.
Среди объективных методов выделения детей групп риска по развитию СДВС не первый план выходит ЭКГ и полисомнография.
Алгоритм, предложенный И.А. Кельмансоном, содержит 6 клинических и 12 морфологических признаков, позволяющих проводить посмертную дифференциальную диагностику синдрома внезапной детской смерти и жизнеугрожающих заболеваний и представляет интерес, главным образом, для специалистов-патологоанатомов.
Профилактика
При возникновении очевидного жизнеугрожающего эпизода необходимо взять ребенка на руки, потормошить, энергично помассировать кисти рук, ступни, мочки ушей, спину вдоль позвоночника. Обычно этих действий бывает достаточно, чтобы ребенок снова задышал. Если дыхание не восстановилось, необходимо срочно вызывать «скорую помощь» и начинать проведение искусственного дыхания и закрытого массажа сердца.
Профилактика СДВС включает меры первичного и вторичного характера. Принципы первичной профилактики основываются на антенатальных мероприятиях (отказе от вредных привычек до беременности, рациональном питании матери, достаточной физической активности, профилактике преждевременных родов, ранней постановке на учет и ведении беременности под наблюдением акушера-гинеколога и т. п.). К мерам первичной профилактики также относится оптимизация условий сна грудного ребенка: сон на спине, применение спального мешка, исключающего самостоятельный переворот ребенка на животик, сон на плотном матрасе, исключение перегревания, достаточный доступ свежего воздуха, поддержание температурно-влажностного режима, отсутствие резких запахов и табачного дыма.
Вторичная профилактика СДВС предполагает выявление групп высокого риска и проведение целенаправленных мероприятий (общеукрепляющего лечения, массажа), домашнего кардиореспираторного мониторинга и др.
www.krasotaimedicina.ru
Синдром детской внезапной смерти: Синдром внезапной смерти: что нужно знать каждой маме, как часто случается свдс синдром внезапной детской смерти
Синдром внезапной детской смерти (СВДС) — это не заболевание. Скорее, это диагноз, который ставится в том случае, когда здоровый ребенок неожиданно умирает без каких-либо причин. Если после вскрытия, детального изучения места произошедшего и медицинской истории ребенка, врачи не могут выявить причину смерти, они диагностируют СВДС.
Подобная смерть может быть зарегистрирована как СВДС (синдром внезапной детской смерти), синдром внезапной смерти младенца (СВСМ), смерть по неустановленным причинам или просто смерть в кроватке. СВДС не указывается в качестве причины смерти, если была обнаружена иная причина, например, несчастный случай, инфекция или ранее не выявленное врожденное заболевание (генетическая аномалия).
Согласно статистике в России показатель СВДС на 1000 рожденных детей составляет 0,43. В 1991 году Фонд изучения проблемы детской смертности начал кампанию, направленную на снижение риска возникновения СВДС, и количество смертей в колыбели снизилось на 75%. Но это по-прежнему остается частой причиной смерти детей.
В чем причина синдрома внезапной детской смерти (СВДС)?
Никто не знает, почему некоторые дети так умирают. Исследования продолжаются, и врачи верят, что здесь играет роль сочетание нескольких факторов. Есть предположение, что у некоторых детей есть проблемы в той части мозга, которая отвечает за дыхание и пробуждение, таким образом они могут неадекватно реагировать на ситуацию, когда, например, во время сна их нос и рот оказались накрыты одеялом.
Когда происходит смерть в колыбели?
Наиболее часто, но не всегда, смерть в колыбели происходит во время сна. Ночью в детской кроватке, или во время дневного сна — в коляске или даже на руках кого-то из родителей. Смерть в кроватке чаще происходит зимой, хотя причины этого до конца не выявлены.
Какие дети подвергаются наибольшему риску СВДС?
Смерть в колыбели не типична среди детей младше месяца. Наиболее часто она происходит на втором месяце жизни и около 90% случаев происходят с детьми младше шести месяцев. Чем старше ребенок, тем меньше риск — после года такие случаи крайне редки.
По неопределенным причинам этот синдром не типичен для азиатских семей.
Наиболее часто смерть в кроватке случается в семьях, в которых на момент рождения ребенка маме еще не исполнилось 20 лет.
Существуют факторы, подвергающие ребенка риску возникновения СВДС, с которыми вы ничего не можете сделать. Эти факторы включают в себя:
мужской пол — смерть в кроватке чаще встречается среди мальчиков: около 60% случаев происходят с детьми мужского пола
появление на свет раньше срока (до 37 недели беременности)
появление на свет с низкой массой тела (менее 2,5 кг)
Как можно снизить риск возникновения СВДС у моего ребенка?
Как это ни печально, но способов предотвратить смерть в кроватке не существует. Вы можете принять некоторые меры, чтобы попытаться снизить риск возникновения СВДС. Министерство здравоохранения рекомендует следующие меры:
Кладите ребенка спать на спину, в его кроватку, стоящую в вашей комнате
Это наиболее безопасное место для сна вашего ребенка. Здоровый малыш, если положить его спать на спину, не подавится и не задохнется. Класть ребенка на бок не так безопасно, как на спину.
В возрасте пяти-шести месяцев дети начинают переворачиваться, и в этом возрасте риск развития СВДС снижается, поэтому вы можете позволить малышу самостоятельно найти удобную позу для сна. Но все же кладите его спать на спинку и если вдруг заметите, что малыш перевернулся во сне на живот, переверните его обратно на спину, хотя, конечно же, не стоит специально просыпаться по ночам и проверять, как спит малыш.
Не курите во время беременности и не позволяйте никому курить в присутствии ребенка. Если вы курите во время беременности или после родов, риск развития у ребенка СВДС увеличивается. Случаи смерти в колыбели более часты в семьях, где матери курили, подвергались пассивному курению во время беременности, или где курили в присутствии детей. Одно исследование подтверждает, что если бы беременные не курили, количество случаев смерти в кроватке сократилось бы на 40%.
Не курите во время беременности и не позволяйте другим курить в присутствии ребенка, даже в соседней комнате с открытым окном, вентилятором и ионизатором воздуха. Просите гостей выходить курить на улицу и следите, чтобы воздух вокруг вашего ребенка был чистым от табачного дыма.
Не позволяйте ребенку перегреваться
Перегрев также повышает риск возникновения СВДС. Поддерживайте в комнате, где спит ребенок, комфортную температуру (между 16 и 20 С, в идеале — 18 С). Дети не должны спать рядом с радиатором, обогревателем или камином, или под прямыми солнечными лучами. Не используйте для обогрева бутылку с горячей водой и термоодеяло.
Кладите ребенка в кроватку так, чтобы его ножки упирались в бортик кровати и он не мог соскользнуть вниз и накрыться одеялом с головой. Одеяло подтыкайте не выше уровня плеч. Если вы используете спальный мешок, убедитесь, что он подходит по размеру и малыш не может скользнуть вниз внутри него.
Признаки того, что малыш перегрелся, — это потные влажные волосы, потница, учащенное дыхание, беспокойство и жар. Потрогайте живот или шею малыша, чтобы проверить, холодно ему или жарко, и подберите соответствующее одеяло. Трогать ручки и ножки с этой целью не стоит — они могут быть холодными, даже если малышу тепло.
После возвращения с прогулки сразу снимите с малыша дополнительную одежду, даже если для этого ребенка придется разбудить.
Никогда не спите на софе или в кресле с ребенком
После укачивания или кормления положите ребенка в кроватку. Самое безопасное место для сна ребенка младше шести месяцев — это детская кроватка, стоящая в вашей комнате.
Пусть малыш спит на гладком твердом матрасе, который соответствует размерам кроватки. Водяные кровати, пуфики и тому подобное — неподходящие места для детского сна. Обивка матраса должна быть непромокаемой и покрыта простыней в один слой.
В качестве постельных принадлежностей используйте обычные простыни и детские одеяльца или специальные спальные мешки, а не пуховые одеяла. Спальный мешок не должен быть слишком большим, чтобы малыш не запутался в нем.
Если малышу жарко, снимите с него одно одеяло, если ему холодно — добавьте одно (не забывайте, что одеяло, сложенное вдвое, равняется двум одеялам). Не используйте пуховые и ватные одеяла, а также валики для кроватей и подушки.
Кормите грудью
Некоторые последние исследования показали, что грудное вскармливание снижает риск возникновения СВДС. Грудное молоко обеспечивает малыша всеми необходимыми ему питательными веществами на протяжении первых шести месяцев жизни, а также защищает ребенка от инфекций.
Регулярно показывайте ребенка врачу
Соблюдайте график прививок, которые снижают риск возникновения СВДС, и обращайтесь за советом к врачу, если малыш заболел.
Как быть с дневным сном?
Одно из проведенных недавно исследований показало, что важно следовать советам о безопасности детского сна не только ночью, но и днем. Вы должны класть ребенка на спину и быть уверенной, что малыш не накроется во время сна одеялом с головой. Это исследование также подтверждает важность того, чтобы во время дневного сна ребенок находился с вами в одной комнате. Плетеная колыбель и переносная люлька подойдут для дневного детского сна, а вы сможете заниматься своими делами.
Что вы посоветуете относительно использования пустышки?
Некоторые исследования утверждают, что использование пустышки во время укладывания ребенка спать (даже днем) снижает риск возникновения СВДС. Одна из теорий, объясняющих этот эффект, состоит в том, что кружок пустышки способствует проникновению воздуха в дыхательные пути малыша, даже если он случайно накрылся одеялом с головой. Если вы решите пользоваться пустышкой, подождите, пока наладится грудное вскармливание, обычно это происходит, когда малышу исполняется месяц. Постепенно отучайте малыша от пустышки в период от 6 до 12 месяцев.
Не волнуйтесь, если пустышка выпала у малыша изо рта, пока он спал. И не настаивайте, если ребенок не хочет пустышку.
Может ли помочь монитор для наблюдения за сном ребенка?
Здоровым детям не нужен монитор дыхания. Это электрическое устройство, которое подает сигнал тревоги, если дыхание ребенка прерывается на какой-то определенный промежуток времени. При его использовании может понадобиться прикрепить сенсор к телу малыша, поместить ультразвуковой передатчик или специальный коврик в кроватку.
Некоторые родители говорят, что использование этого монитора успокаивает их. В любом случае, нет свидетельств о том, что подобные устройства могут предотвратить синдром внезапной детской смерти (СВДС).
Если ваш ребенок в прошлом испытывал проблемы с дыханием, или он относится к группе повышенного риска СВДС, врач порекомендует вам специальное устройство.
Безопасно ли спать вместе с малышом?
Самое безопасное место для сна малыша младше шести месяцев — это детская кроватка, стоящая в вашей спальне.
Некоторые кормящие мамы находят совместный сон более удобным, но все же лучше после кормления класть ребенка обратно в его кровать.
Не практикуйте совместный сон, если вы или ваш партнер:
курите (даже если вы никогда не курите в присутствии ребенка)
употребляли алкоголь
принимаете какие-либо лекарства, от которых чувствуете сонливость
очень устали
Риски, связанные с совместным сном также возрастают, если ваш малыш:
родился раньше срока (до 37 недель)
родился с низкой массой дела (менее 2,5 кг)
www.baby.ru
